Técnicas ciáticas a nivel glúteo:
Abordaje de Franco
E. Ortigosa - Hospital Universitario de Getafe.
1. INTRODUCCIÓN
La complejidad de las técnicas de bloqueo del ciático a nivel glúteo, en donde hay que buscar gran cantidad de referencias óseas, muchas de las cuales son de difícil identificación sobre todo en pacientes obesos, hace de este abordaje descrito recientemente, una técnica muy atractiva ya que solo utiliza el pliegue glúteo como única referencia.
A partir de un estudio que realiza en cadáveres, Franco observa que la distancia entre el pliegue interglúteo y el paso del ciático entre el hueso isquiatico y el trocánter mayor es una distancia más o menos fija de 10 cm.(media 10.1+/-0.2cm) independiente del sexo, y del tamaño del individuo (En su estudio la paciente más pequeña media 147 cm y el más grande 197cm.)
2. RECUERDO HISTÓRICO
La primera descripción del bloqueo del nervio ciático fue hecha por Gaston Labat en el año 1922, siendo conocida desde entonces como “Abordaje Clásico de Labat”. Este abordaje está basado en la relación entre dos estructuras óseas el trocánter mayor y la espina iliaca posterior y superior coincidiendo la línea que une ambos con el límite superior del músculo piramidal pero la localización del nervio suele ser difícil. En un intento de corregir las imprecisiones de esta aproximación Winnie en 1974 describe una tercera referencia de superficie el hiato sacro.
Los progresos en el abordaje a nivel glúteo vienen dados por estudios anatómicos en cadáveres (Franco 2003) y el uso de la ultrasonografía (Chang 2006), intentando ambos facilitar el éxito del bloqueo a este nivel.
La complejidad de las técnicas de bloqueo del ciático a nivel glúteo, donde hay que buscar gran cantidad de referencias óseas, muchas de las cuales son de difícil identificación en pacientes obesos, hacen del abordaje de Franco una técnica muy atractiva, al utilizar solo como referencia el pliegue glúteo.
3. ANATOMÍA
ORIGEN
Única rama terminal del plexo sacro, el ciático es el nervio más largo y voluminoso del organismo.
Nace de la cuarta y quinta raíces lumbares (por medio del tronco lumbosacro), de la primera raíz sacra y de una parte de la segunda y tercera sacra: L4-L5-S1-S2-S3.
La unión de estas raíces en un único tronco tiene lugar en el borde superior de la escotadura ciática mayor, en el borde inferior del músculo piramidal y por detrás del borde posterior del obturador interno por debajo de la espina ciática.
TRAYECTO
Inmediatamente después de su origen el nervio ciático sale de la pelvis por la parte inferior de escotadura ciática mayor por donde penetra en la nalga. A este nivel es aplanado y con una anchura aproximada de entre 1-1,5cm.
Desciende primero por la región glútea por un profundo canal que le forman el isquion por dentro y el trocánter mayor por fuera, detrás de los músculos pelvitrocantéreos y el cuadrado crural. A su salida de este canal penetra debajo de la porción larga del bíceps femoral y desciende por la región posterior del muslo hasta el hueco poplíteo donde se divide en dos ramas terminales: el nervio peroneo o ciático poplíteo externo y el nervio tibial o ciático poplíteo interno.
RELACIONES
Durante este largo trayecto el nervio ciático tienen importantes relaciones.
En su origen: el nervio ciático mayor está en relación con el borde inferior del músculo piramidal. Por detrás y a lo largo de su borde interno pasa el nervio ciático menor y medialmente al nervio discurren la arteria isquiática, los vasos y nervios pudendos externos y el nervio del obturador interno.
En la región glútea: el nervio discurre por el canal comprendido entre el isquion y el trocánter mayor. Este trayecto lo hace junto con la rama descendente de la arteria isquiática y el nervio ciático menor los cuales por detrás de él siguen un trayecto sensiblemente paralelo. A este nivel está cubierto por el músculo glúteo mayor y descansa sucesivamente sobre los músculos gémino superior, tendón del obturador interno, gémino inferior y cuadrado crural.
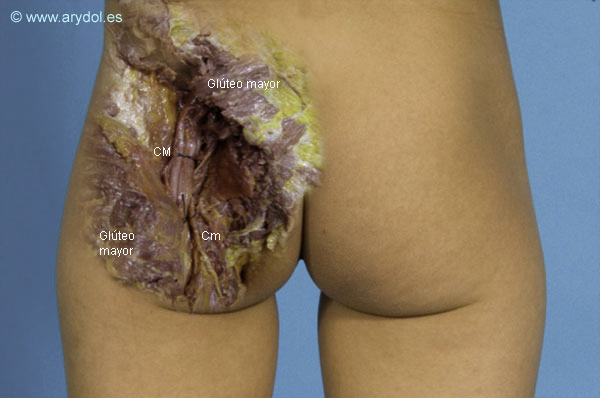
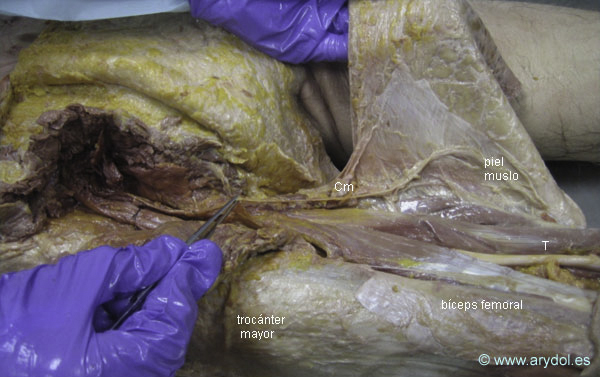
CM Nervio ciático mayor
Cm Nervio ciático menor
El músculo glúteo mayor ha sido seccionado
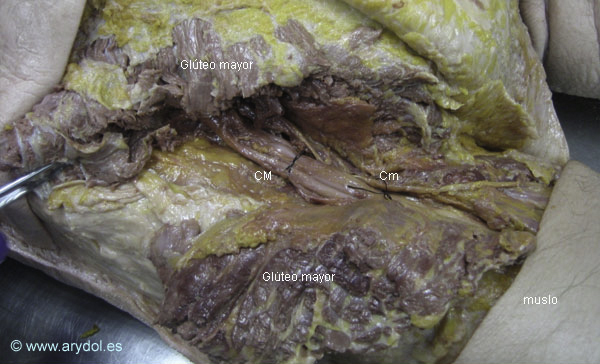
Ampliación de la disección anatómica de la imagen anterior. Región glútea izquierda.
CM Nervio ciático mayor está cogido por una seda negra
Cm Nervio ciático menor
El músculo glúteo mayor ha sido seccionado
Tener en cuenta que a este nivel, los bloqueos realizados consiguen un efecto anestésico, no solo sobre el nervio ciático mayor sino también, sobre los nervios colaterales del plexo sacro como los nervios glúteos y el nervio cutáneo posterior del muslo o ciático menor.
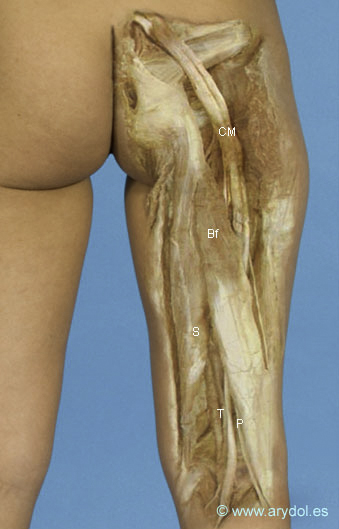
En el muslo: Discurre entre los músculos bíceps femoral (que se sitúa por fuera) y los músculos semimembranoso y semitendinoso (que se sitúan internamente). Está acompañado por la arteria del ciático mayor (rama de la isquiática).
CM Nervio ciático mayor
T Nervio tibial o ciático poplíteo interno
P Nervio peroneo o ciático poplíteo externo
Bf Músculo bíceps femoral
S Músculo semitendinoso
En el vértice del hueco poplíteo (y a veces incluso antes) estos dos nervios se separan en sus ramas terminales nervio tibial o ciático poplíteo interno y nervio peroneo o ciático poplíteo externo.
RAMAS COLATERALES
El nervio ciático mayor da ramas colaterales destinadas a los músculos (todos ellos flexores) de la región posterior del muslo y a la articulación de la rodilla: nervio superior del semitendinoso, nervio de la porción corta del bíceps, nervio de la porción larga del bíceps, nervio inferior del semitendinoso, nervio del semimembranoso, nervio del aductor mayor y nervio articular de la rodilla.
RAMAS TERMINALES
En la mayor parte de los casos el nervio ciático mayor se divide en sus dos ramas terminales el nervio tibial y el peroneo a nivel del ángulo superior del hueco poplíteo. Sin embargo en un número de casos esta bifurcación puede realizarse en un punto más alto, en la región posterior del muslo, en la región glútea, en la pelvis e incluso en el origen mismo del nervio.
NERVIO CIÁTICO MENOR
El nervio ciático menor nace de parte posterior e inferior del plexo sacro, concretamente del plexo lumbo-sacro y de las dos primeras raíces sacras.
Acompañando al nervio ciático mayor (el cual se sitúa externo y anterior a este) sale de la pelvis por la parte inferior de la escotadura ciática mayor, por debajo del músculo piramidal.
Desciende verticalmente y al llegar a la región glútea se divide en dos ramas:
- Una motora que se separa inmediatamente por debajo del músculo piramidal y distribuye por la cara profunda del músculo glúteo mayor al que proporciona inervación.
- Una sensitiva o cutánea que disponiéndose medialmente al ciático mayor y siguiendo un trayecto vertical descendente, cruza en primer lugar el isquion que está por delante y el glúteo mayor que está por detrás. En su recorrido por el muslo cruza la cara posterior de la porción larga del bíceps femoral y se sitúa en el intersticio entre este músculo y el semitendinoso alcanza la aponeurosis superficial a la cual atraviesa de delante a atrás y se distribuye en filetes divergentes por la piel de la región posterior del muslo.
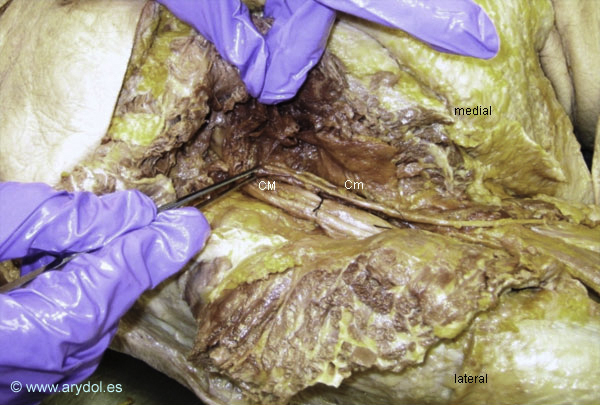
Disección anatómica de la región glútea izquierda. La pinza tiene cogido al nervio ciático menor
Cm Nervio ciático menor
CM Nervio ciático mayor
Disección anatómica de la cara posterior muslo izquierdo. Se ha cogido con la pinza el nervio ciático menor.
Cm Nervio ciático menor
T Nervio tibial o ciático poplíteo interno
A lo largo de este trayecto el nervio ciático menor emite una serie de ramos colaterales:
Ramos glúteos: Se distribuyen por la piel de la nalga constituyendo los nervios clúneos inferiores. Ramo perineal: Inerva la piel del periné la parte interna y superior del muslo y viene a terminar en la piel del escroto en el hombre y la de los labios mayores en la mujer.
Ramos femorales: Se distribuyen por la piel de la cara posterior del muslo y el hueco poplíteo.
Ramos terminales
Al llegar al hueco poplíteo el nervio ciático menor perfora la aponeurosis y se hace subcutáneo. Es entonces cuando se divide en dos ramos terminales: uno se distribuye por la piel de la parte posterior y superior de la pierna. El otro sigue al lado de la vena safena externa hasta la mitad inferior de la pierna punto en el que se anastomosa con el nervio safeno externo rama del ciático poplíteo interno.
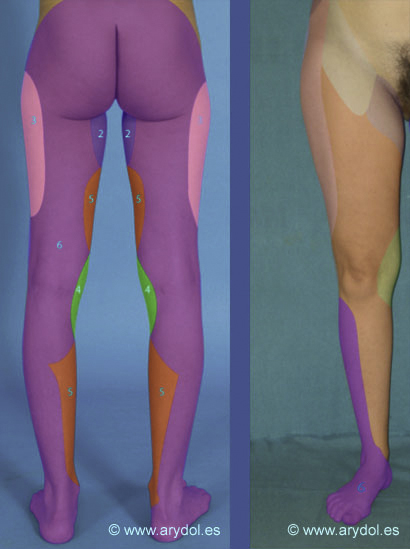
DISTRIBUCION
El nervio ciático mayor da inervación:
- Motora a los músculos de la región posterior del muslo, la pierna, y a todo el pié.
- Sensitiva a la cara posterior y lateral de la pierna y pié excepto el maléolo interno cuya inervación depende del safeno interno rama final del nervio femoral.
- Parte de la articulación de la cadera y de la rodilla.
- El nervio ciático menor se encarga de la inervación sensitiva de la piel de la cara posterior del muslo
El área de color morado indica la zona inervada por el plexo sacro
4. INDICACIONES
Su anestesia permite realizar intervenciones sobre la parte posterior del muslo, pierna y tobillo (excepto parte interna de la pierna y maléolo interno cuya inervación depende del nervio safeno interno), tendón de Aquiles y pie.
Combinado con el bloqueo del plexo lumbar o alguna de sus ramas,(como el nervio femoral), nos proporciona anestesia y analgesia de toda la extremidad inferior.
Cuando elegimos un abordaje debemos tener presente si la cirugía requiere manguito de isquemia y cual va ser su localización. Para intervenciones que necesiten manguito de isquemia a nivel del muslo (la inervación sensitiva de la parte posterior de este depende del nervio ciático menor), este abordaje es una buena opción.
5. CONTRAINDICACIONES
Las contraindicaciones son:
- Negativa del paciente
- Infección cutánea en el lugar de punción
- Alergia a anestésicos locales
- Alteraciones graves de la coagulación
- Traumatismos o distorsión anatómica de la zona
- Asimismo se recomienda evitar este bloqueo en pacientes con enfermedades neurológicas severas preexistentes en la extremidad inferior
6. MONITORIZACIÓN Y SEDACIÓN
La realización de la técnica se llevará a cabo bajo monitorización estándar (electrocardiograma, pulsioximetría y presión arterial no invasiva), asepsia y sedación. Al tratarse de un bloqueo profundo, en el cual atravesamos importantes masas musculares, es aconsejable realizar sedo-analgesia del paciente (1-2 mg de midazolan y 50 µg fentanilo). Sin embargo los autores no recomendamos realizar sedaciones profundas ya que el mejor método para evitar inyecciones intraneurales es que el paciente nos avise si perciba un dolor anormal al infundir el anestésico local.
7. MATERIAL
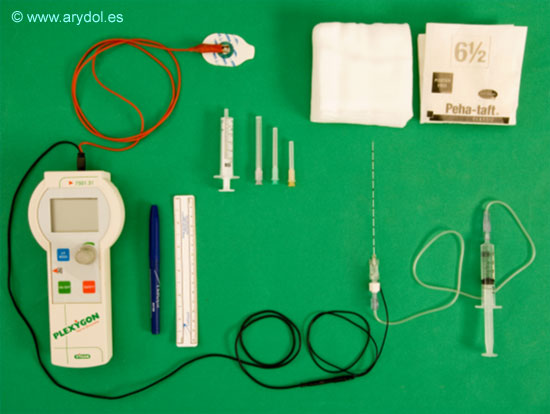
El material necesario para realizar este bloqueo es:
- Aguja aislada punta roma para neuroestimulación de 85-120 mm (según la complexión del paciente).
- Estimulador de nervio periférico y electrodo de superficie.
- Agujas de infiltración local, gasas, guantes estériles.
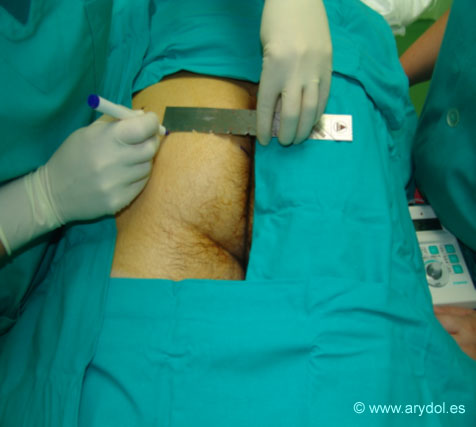
- Lápiz y regla para dibujar las referencias de superficie.
8. POSICIÓN
La técnica se puede realizar con el paciente en decúbito prono o en decúbito lateral con las rodillas y cadera flexionadas 90º.
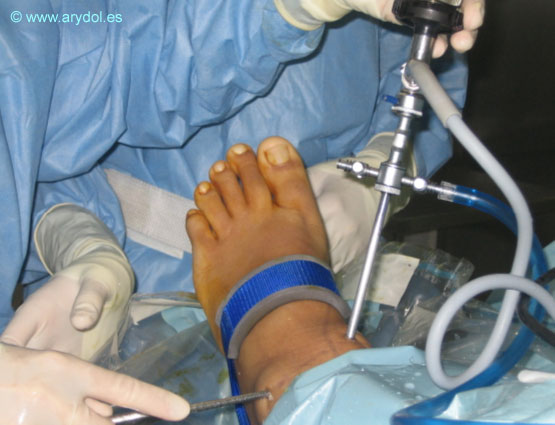
Nosotros la realizamos siempre en decúbito prono, siendo nuestro índice de éxito mayor que en decúbito lateral. Colocamos al paciente en decúbito prono con el pie fuera de la cama para ver claramente la respuesta del nervio ciático.
Posición de decúbito lateral con la pierna a bloquear en la parte superior.
Posición de decúbito prono.
9. REFERENCIAS ANATÓMICAS
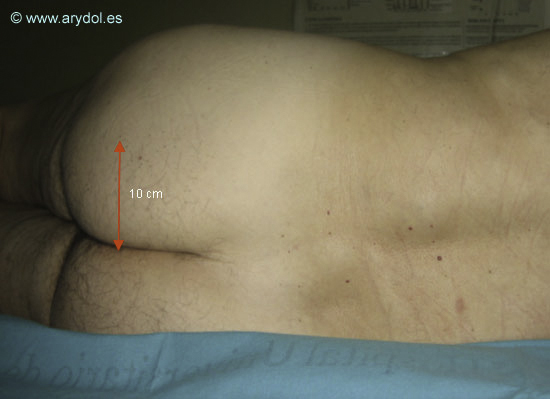
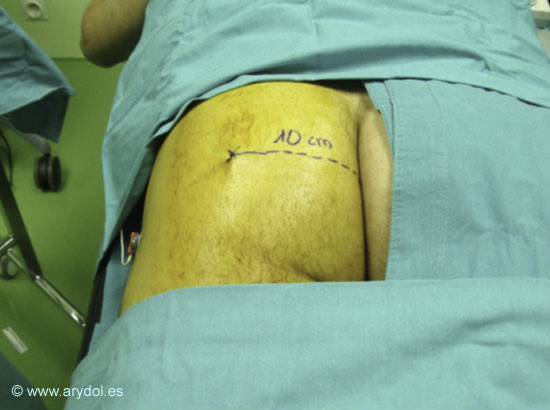
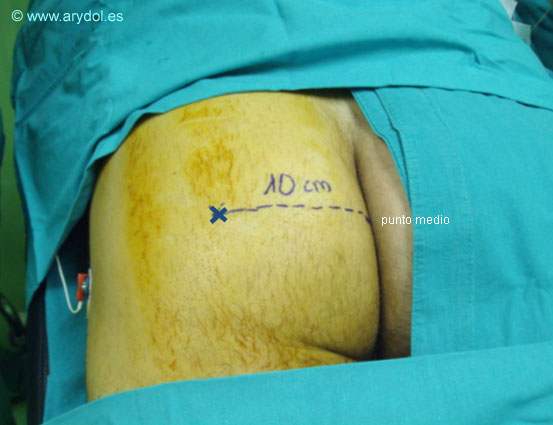
Con el paciente en decúbito prono, se mide la longitud del pliegue interglúteo y se localiza el punto medio, situándose el sitio de punción en una perpendicular a 10 cm del mismo
El depósito de grasa en la nalga no afecta la posición del nervio con respecto a la línea media (que permanece inalterable a 10cm.) pero si altera la profundidad a la que se encuentra este, así como la distancia que existe desde el nervio hasta el borde lateral.
El bloqueo se puede realizar en cualquier punto del área glútea siempre que este se encuentre a una distancia de 10cm del surco interglúteo. El hecho de que lo realicemos en el punto medio del surco es debido a que es una referencia fácil de identificar y de enseñar.
10. LOCALIZACIÓN
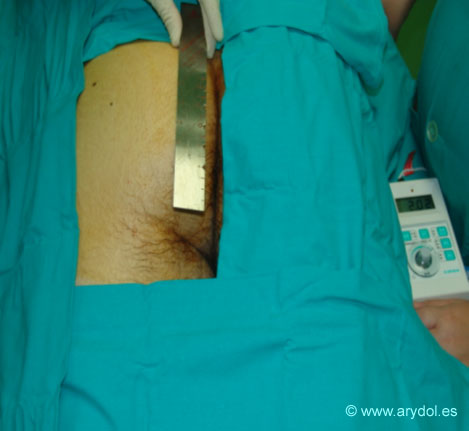
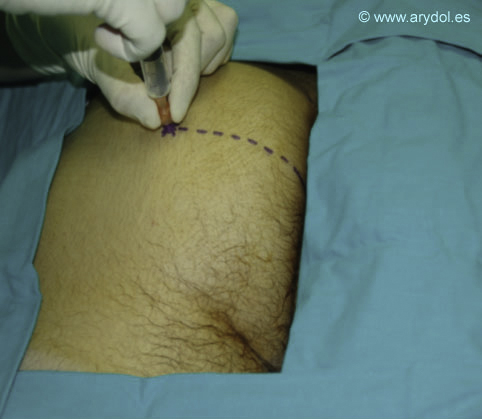
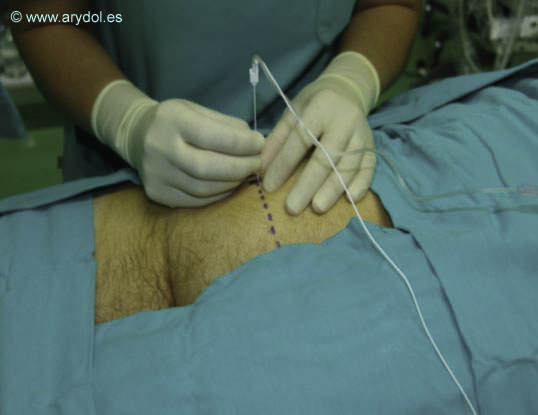
Tras la realización de un habón cutáneo en el punto de punción, se inserta una aguja de neuroestimulación perpendicular al plano de la cama. Inicialmente encontraremos la contracción del músculo glúteo mayor por estimulo directo, seguiremos profundizando hasta que desaparezca, y cuando esto ocurre debemos continuar avanzando nuestra aguja lentamente hasta entrar en la zona de localización del nervio ciático. A partir de la pérdida de la contracción glútea no debemos avanzar la aguja más de 5 cm. En caso de no encontrar respuesta debemos reposicionar nuestra aguja discretamente medialmente o lateralmente.
Habitualmente entre 6-8 cm encontramos la respuesta del nervio ciático (, que nosotros consideramos como buena la que se mantiene a 0.5 mA (Franco la mantenía en 0.6 mA) y se pierde a 0.3-0.4 mA. Intensidades menores no son recomendadas con el fin de evitar una posible inyección intraneural.
Infiltración en el punto de punción con anestesia local
Dirección perpendicular de la aguja
RESPUESTAS
Es imprescindible para realizar este bloqueo con éxito conocer las respuestas que produce la neuroestimulación.
- Cualquiera de las respuestas es considerada adecuada, ninguna tiene un porcentaje de éxito superior a las otras siempre y cuando se obtengan a una intensidad de corriente adecuada.
- Otras respuestas que nos indican estimulación del ciático son movimientos de los músculos isquiotibiales (semitendinoso, semimembranoso y bíceps femoral) que producirán extensión de la cadera y flexión de la rodilla. Estas respuestas pueden considerarse válidas en pacientes amputados.
11. RECOMENDACIONES DE LOS AUTORES
- Consideramos la técnica de elección en obesos, debido a la dificultad para la palpación de estructuras óseas en estos pacientes.
- No perder la perpendicularidad de la aguja cuando avanzamos y no profundizar salvo en casos excepcionales (grandes obesos o pacientes muy altos) más de 8 cm de profundidad. Si no encontramos respuesta, mejor que profundizar más, debemos retirar la aguja a un plano más superficial y volver a reintroducirla más medial o lateral.
- Tener presente que pequeños cambios de dirección de la aguja en superficie suponen un cambio importante en profundidad. A 9 cm de profundidad una corrección del ángulo de la aguja de 10º mueve el extremo de la misma 1.6 cm y una correción de 20º mueve la punta 3.4 cm.
- Si al avanzar la aguja encontramos hueso (habitualmente isquion) debemos reposicionar la aguja lateralmente.
- Recomendamos realizar el bloqueo en los tres cuartos inferiores de la nalga ya que en el cuarto superior el nervio se encuentra a menos de 10 cm
12. ANESTÉSICOS LOCALES
La elección del anestésico local dependerá: del tipo de cirugía, de la duración de esta y de la posibilidad de proporcionar analgesia postoperatoria.
En la práctica clínica los anestésicos locales utilizados para bloquear el nervio ciático producen anestesia más prolongada que cuando se administran en otros territorios y suelen proporcionar analgesia postoperatoria muy prolongada. Esta es la razón por la que los autores solemos utilizar aquellos de duración más corta, pero si prevemos un dolor postoperatorio intenso y dilatado en el tiempo la elección sería utilizar aquellos de acción más larga.
En inyección única administramos un volumen de 20-30 ml o entre 20-25 ml si se asocia a otro tipo de bloqueo y tener presente que el tiempo de latencia puede variar entre 10-30 minutos según el tipo de anestésico local utilizado.
Debido a la peculiar vascularización del nervio los autores no recomendamos el uso de adrenalina en este bloqueo. No aporta ventajas y sin embargo existe un riesgo real de isquemia debido a varios factores: la propia acción vasoconstrictora de la adrenalina, el uso de torniquetes durante la cirugía así como maniobras de el estiramiento o compresión que pueden producirse no solo durante la intervención quirúrgica sino en el periodo postoperatorio.
13. COMPLICACIONES
Existen muy pocas complicaciones documentadas de este bloqueo, sin embargo estas son posibles.
- Inyección vascular no es frecuente pero deben evitarse las punciones muy profundas. La aspiración previa (a inyectar el anestésico local) y periódica descartará en gran medida el riesgo de esta complicación.
- Toxicidad sistémica no es frecuente ya que la absorción es muy lenta pero debemos evitar usar concentraciones o volúmenes anormalmente altos.
- Hematoma: Evitar las punciones múltiples.
- Lesión nerviosa. Aunque el déficit neurológico significativo es excepcional puede existir.
Para evitar las lesiones debemos seguir escrupulosamente una serie de recomendaciones:
- Evitar colocar manguitos de isquemia por encima del sitio de punción del nervio así como añadir adrenalina al anestésico local que vayamos a utilizar.
- NUNCA debemos inyectar anestésico local si el paciente nota un dolor anormal y lancinante que indicaría inyección intraneural.
- Jamás se debe proceder a infundir el anestésico si notamos una presión anormalmente alta nuestra aguja podría estar en el interior del nervio.
- No debemos tratar de obtener respuestas con intensidades muy bajas por debajo de 0.3 mA. Si nuestro estimulador marca 0.2 mA debemos retirarnos. La intensidad de 0,3 mA debe ser el límite inferior por debajo del cual no podemos bajar.
- Infección: lo mejor par a evitar esta complicación es realizar una técnica estéril.
14. BIBLIOGRAFÍA
- Labat G. Regional Anesthesia: Its technique and clinical applications. Filadelfia: WB. Saunders, 1922; 286-91.
- Winnie AP, Ramamurthy S, Durrani Z, Radonjick R. Plexus block for lower extremity surgery. Anestesiol Rev 1974; 1: 11-16.
- Franco CD. Posterior approach to the sciatic nerve in adults: Is euclidean geometry still necessary?Anesthesiology 2003; 98(3): 723-8.
- Trand D., Clemnete A., Finlasan RJ. A review of approaches and techniques for lower extremity nerve blocks. Can J Anaesth. 2007 Nov; 54(11):922-34.
- Chelly JE., Delanuay L. Block of the posterior femoral cutaneous nerve. Anesth Analg. 2005 Feb; 100(2):597.
- Enneking FR, Chan V, Greger J, Hadzic A, Lang SA, Horlocker TT. Lower extremity peripheral nerve blockade: essentials of our current understanding. Reg Anesth Pain Med 2005; 30: 4-35.
- Boezaart AP. Sacral plexus nerves: applied anatomy.Atlas of peripheral nerve blocks and anatomy for orthopaedic anesthesia.2008; 14: 173-181