Bloqueo del nervio obturador
E. Ortigosa - Hospital Universitario de Getafe.
1. INTRODUCCIÓN
El bloqueo selectivo del nervio obturador es una técnica con pocas indicaciones sin embargo se hace prácticamente imprescindible en muchos de los procedimientos realizados en la extremidad inferior. Siendo de especial relevancia en aquellos que implican una intervención a nivel de la rodilla.
Sus referencias poco precisas, dificultad de ejecución, y resultados un tanto inciertos y cuestionables han sido sin duda las principales razones de que el bloqueo del nervio obturador haya sido desde su descripción “el gran olvidado” dentro del conjunto de técnicas clásicamente empleadas para la anestesia/analgesia del miembro inferior.
Las variaciones anatómicas en su formación, curso y distribución hacen que el abordaje de este nervio sea un auténtico reto para el anestesiólogo; siendo responsable de la mayoría de los fracasos de las anestesias realizadas mediante las técnicas de bloqueo periférico en la extremidad inferior.
En la última década, un mayor conocimiento anatómico junto a la descripción de nuevos abordajes más sencillos y menos dolorosos para el paciente así como la descripción de referencias más fáciles de identificar, han contribuido a que ocupe el lugar que le corresponde dentro de las técnicas regionales empleadas para la cirugía y analgesia del miembro inferior.
2. RECUERDO HISTÓRICO
Labat fue el primero en describir en 1922 el bloqueo del nervio obturador[1]
Algunos años más tarde, cuando Pauchet, Sourdat y Labat afirmaron que el “bloqueo del nervio obturador combinado con el del ciático, femoral y femorocutáneo anestesiaba todo la extremidad inferior iniciándose el interés por el bloqueo de este nervio.
Sin embargo las referencias poco precisas, la dificultad de ejecución, y resultados aleatorios y cuestionables hicieron que este abordaje fuera raramente practicado.
La técnica de Labat pues, permaneció en el olvido hasta 1967 cuando fue modificada por Parks[2].
En 1973 Winnie[3] introduce el concepto del bloqueo “3 en 1” un abordaje compartimental y anterior al plexo lumbar en el cual mediante una inyección única de anestésico local podríamos anestesiar el femoral, femorocutáneo y obturador. Esto supuso un avance en la difusión de las técnicas de bloqueo nervioso periférico. Sin embargo estudios posteriores han refutado esta teoría en especial a lo que al bloqueo del nervio obturador se refiere[4,5].
En 1993 Wassef [3] describió la aproximación entre los músculos aductores abordaje que fue posteriormente modificado por Pinnock[4] en 1996.
Un mayor conocimiento anatómico, la descripción de nuevas aproximaciones más sencillos y menos dolorosos para el paciente así como la descripción de referencias más fáciles de identificar, han contribuido a que en la última década, el bloqueo selectivo del nervio obturador ocupe el lugar que le corresponde dentro de las técnicas regionales empleadas para la cirugía y analgesia del miembro inferior.
3. ANATOMÍA
ORIGEN
Originándose de la unión de las ramas anteriores de L2-L4, recibe este nombre porque sale de la pelvis por la parte superior del agujero obturador.
Es un nervio mixto que proporciona:
- Fibras motoras a los músculos aductores, obturador externo y pectíneo.
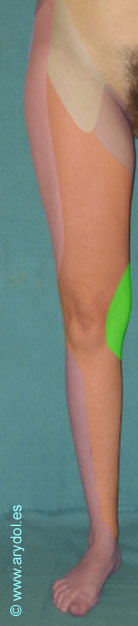
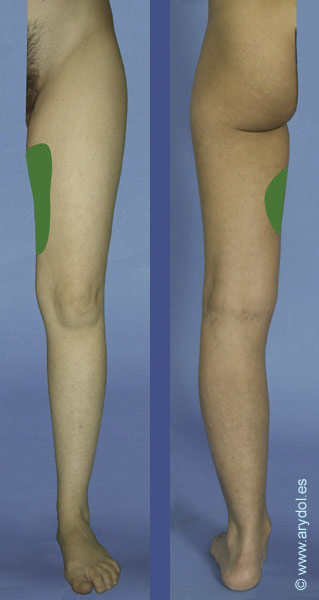
- Fibras sensitivas para la piel de la cara interna del tercio inferior del muslo y rodilla.
- Fibras articulares para la articulación de la cadera[8].
TRAYECTO
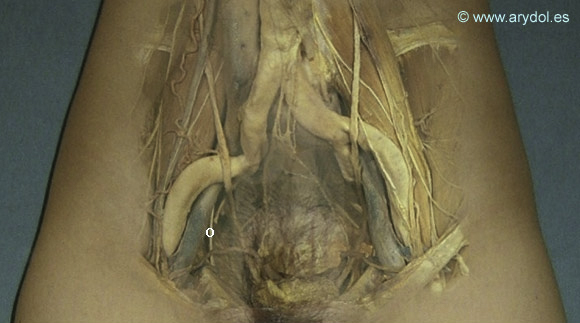
Una vez formado en el espesor del psoas desciende por detrás y por dentro de este, cruza la articulación sacro-ilíaca y llega a la cavidad pelviana.
Se dirige entonces hacia abajo y adelante pegado a la aponeurosis del obturador interno y por encima de los vasos obturadores. Acompañado de estos vasos penetra en el conducto subpubiano o agujero obturador donde se divide en sus ramas terminales.
RELACIONES
- a. En el espesor del psoas las raíces superiores y media se unen por debajo de la apófisis trasversa de L3 formándose un tronco inicial que desciende por delante de las raíces del crural (formándose el tronco definitivo por debajo de la quinta vértebra lumbar).
- b. Internamente tiene al tronco lumbo-sacro ya que la raíz inferior que forma el nervio obturador definitivo tiene por dentro a la raíz superior de este.
- c. Destaca también la relación con la vena lumbar ascendente9 que se sitúa por dentro de las raíces del obturador.
- d. En la fosita iliolumbar ocupa un plano interno y posterior, relacionándose con los vasos iliacos que se localizan por delante de el ocultándolo.
- e. En la pelvis menor el nervio cruza la articulación sacroilíaca apareciendo en la bifurcación de los vasos ilíacos por encima de la gran escotadura ciática. Se sitúa entonces en la pared lateral de la pelvis menor donde se encuentra el músculo obturador interno relacionándose con la arteria obturatriz que se encuentra en un plano inferior al nervio. En la pelvis femenina el nervio cruza la cara externa del ovario muy cerca del polo inferior del mismo y puede verse implicado en procesos que afecten al mismo.
O Nervio obturador
- f. En el conducto subpúbico el nervio y los vasos del mismo nombre guardan la siguiente disposición: el nervio se sitúa en la posición más elevada, por debajo de este la arteria, ocupando la vena el lugar más inferior.
DISTRIBUCIÓN
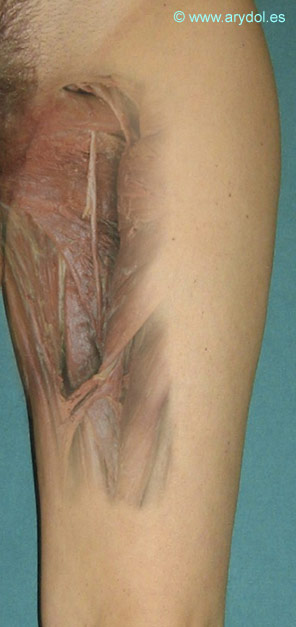
Proporciona una única rama colateral (nervio del obturador externo), que se origina en el conducto subpúbico y tras un corto trayecto desaparece en el borde superior del músculo obturador externo. A la salida del conducto subpubiano se divide en dos ramas terminales una superficial y una profunda:
- a. Rama superficial o anterior: continua la dirección del tronco principal, sale por el orificio anterior del conducto subpubiano y entre los aductores medio y menor se divide en cuatro ramos, tres de ellos motores destinados a los músculos aductor mediano, aductor menor y al recto interno y el cuarto sensitivo (ramo cutáneo que se distribuye por la piel de la cara interna del muslo llegando hasta la parte interna de la región de la rodilla). Mientras que el nervio del aductor mediano atraviesa el músculo por su cara profunda, el del aductor menor lo hace por su cara anterior y el nervio del recto interno lo alcanza por su cara profunda. El ramo cutáneo nace del tronco común y se distribuye por la piel de la cara interna del muslo llegando hasta la parte interna de la articulación de la rodilla.
- b. Rama profunda o posterior: sale del conducto subpubiano a veces por el orificio anterior y otras cruzando los fascículos superiores del músculo obturador externo. Pasa entre los aductores y se divide en ramos musculares y articulares. Los ramos musculares de distribuyen por el músculo aductor mayor y la rama posterior proporciona además una rama al obturador externo. En cuanto a los ramos articulares forman dos grupos los superiores que se distribuyen por la parte interna de la cadera y los inferiores que discurriendo por la cara anterior del aductor mayor perforan este músculo y llegan al hueco poplíteo donde se distribuyen por la parte posterior de la articulación de la rodilla.
VARIACIONES ANATOMICAS
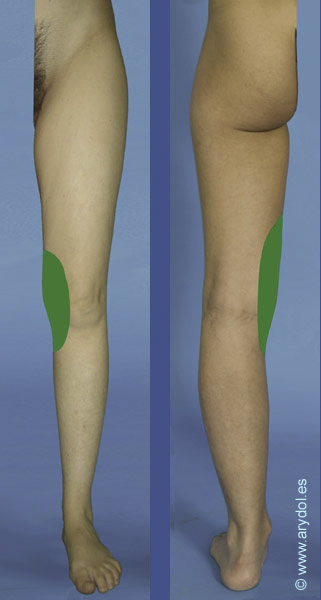
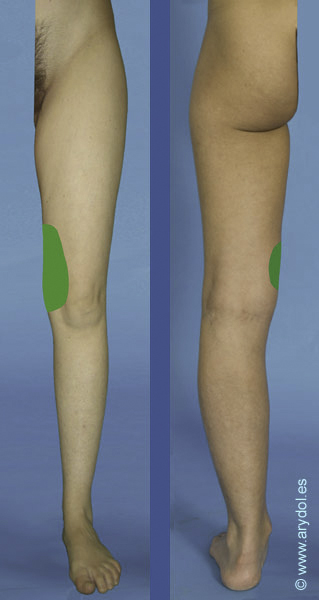
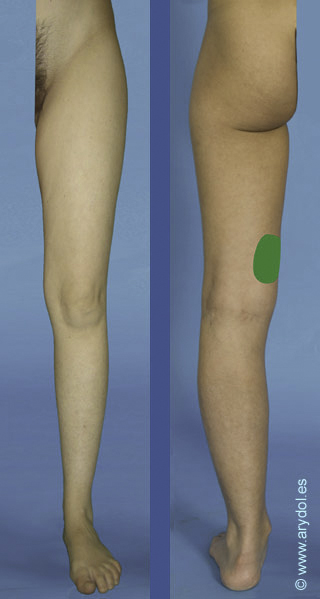
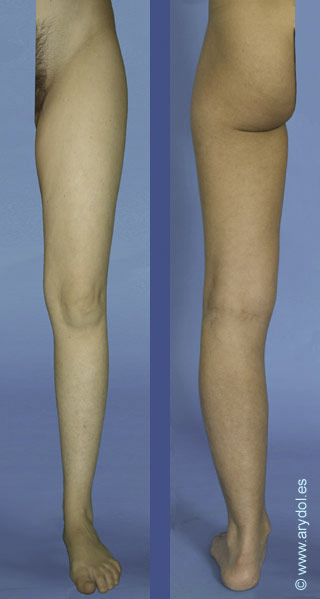
Si algo describe al nervio obturador, es la gran cantidad de variaciones anatómicas que presenta, tanto en la formación, división y distribución, lo cual se traduce en implicaciones clínicas. Así por ejemplo en el 75% de los casos el obturador se divide en dos ramas terminales a su paso por el canal obturador, en el 10% ocurre antes de que el nervio alcance el canal, y en el 15% restante esto sucede después cuando ye el nervio ha penetrado en el muslo. Ocasionalmente las ramas anteriores y posteriores descienden por el muslo detrás del aductor brevis y a veces la rama cutánea del obturador está ausente. Más de un 20% de las personas poseen un obturador accesorio que puede formarse de anastomosis variables entre las ramas de L2-L4 o bien originarse directamente desde el tronco del obturador.[10] Este nervio accesorio acompaña al nervio principal cuando emerge desde el borde medial del psoas, pero a diferencia de este pasa por delante de la rama superior del pubis proporcionando una rama muscular al pectíneo. Contribuye dando ramas a la articulación de la cadera y termina anastomosándose con el nervio obturador principal. Estas variaciones hacen que según los distintos autores el territorio sensitivo inervado por el nervio obturador sea diferente.
Distribución según Gray
Distribución según Rouviere
Distribución según von Lanz
Distribución según Bouaziz
Distribución según Bouaziz
La lesión del nervio obturador puede dar síntomas sensitivos en la cara interna del muslo así como limitación capacidad en la aducción de este y debilidad en la flexión y rotación interna de la rodilla.
4. INDICACIONES
Su bloqueo es obligado cuando:
- Se pretende una anestesia completa de la extremidad inferior especialmente en aquellos procedimientos que incluyen la rodilla.
- Aliviar el dolor de la articulación de la cadera.
- Tratar los espasmos de los músculos aductores del muslo asociados con estados de hemiplegia o paraplegia[10]. Entre los pacientes afectados de lesiones medulares, esclerosis múltiple, accidentes cerebrovasculares etc… la espasticidad por afectación del nervio obturador es un problema relativamente frecuente que produce grandes dificultades en la movilización e importantes dolores.
- El bloqueo del nervio obturador también se utiliza frecuentemente en cirugía urológica. En su trayecto a través de la pelvis, el nervio obturador circula cerca de la pared lateral de la vejiga, el cuello vesical y la uretra prostática. La estimulación directa de este nervio con el electrocauterio durante la cirugía vesical o de próstata puede causar una contracción violenta del músculo aductor produciendo no solo la distracción del cirujano sino complicaciones importantes como la perforación de la vejiga, laceración y resección de los vasos y hematomas. Aquellos pacientes que se someten a estas intervenciones con bloqueo neuroaxial (la anestesia espinal no abole este reflejo) o anestesia general sin relajantes musculares pueden tener este problema siendo incluso necesario un bloqueo doble en pacientes con tumores bilaterales de la vejiga[11,12,13].
- El bloqueo selectivo del nervio también ha sido utilizado para en el diagnostico y tratamiento del dolor crónico secundario a artrosis de la rodilla y o tumores pélvicos resistentes a tratamientos convencionales.
5. CONTRAINDICACIONES
- Alteraciones graves de la coagulación
- Alergia a anestésicos locales
- Infección cercana a la zona de punción.
- Rechazo de la técnica por parte del paciente.
- Enfermedades neurológicas o musculares por las posibles repercusiones jurídico-legales como: neuralgia obturatriz, lesión nerviosa causada durante el parto, fracturas de pubis, tras cirugía genitourinaria o a causa de una posición de litotomía prolongada.
6. MONITORIZACIÓN Y SEDACIÓN
La realización de la técnica se llevará a cabo bajo monitorización estándar: electrocardiograma, pulsioximetría y tensión arterial no invasiva.
Se cogerá vía periférica y se colocaran gafas de oxígeno.
El bloqueo del obturador se asocia con una cierta molestia e incomodidad para el paciente (dependiendo del abordaje que elijamos) por lo que es necesario una sedación con midazolam 2-3 mg y fentanilo 100µg.
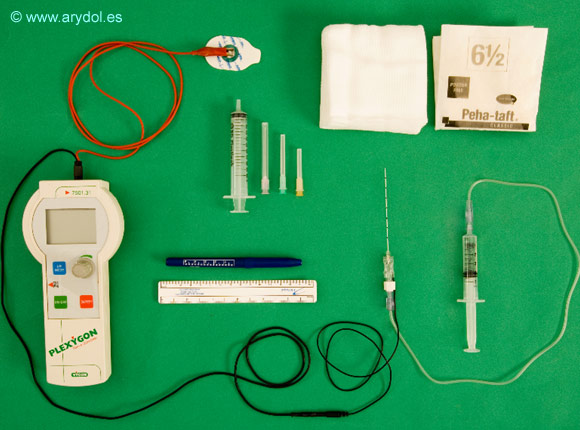
7. MATERIAL
El material que se debe preparar es el habitual para cualquier bloqueo:
- Aguja aislada punta roma para neuroestimulación de 85 mm.
- Estimulador de nervio periférico y electrodo de superficie.
- Agujas de infiltración local, gasas, guantes estériles.
- Lápiz y regla para dibujar las referencias de superficie.
8. POSICIÓN
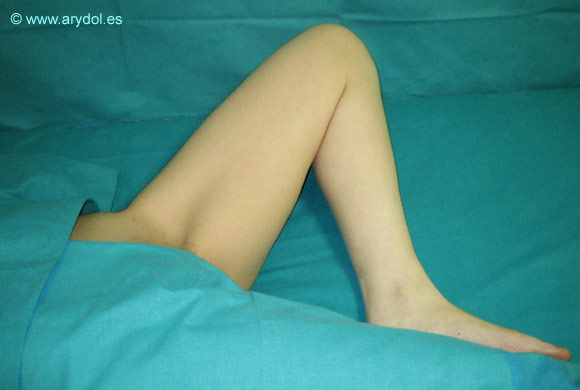
Técnica clásica de Labat[1]: la más popular hasta la aparición de nuevas técnicas menos molestas y más fáciles de realizar, el paciente se sitúa en decúbito supino con la pierna que va a ser bloqueada en abducción aproximadamente unos 30º.
Técnica paravascular[14,15]: el paciente se sitúa en decúbito supino con la pierna en abducción máxima
9. REFERENCIAS ANATÓMICAS
Las referencias de superficie dependen del abordaje elegido.
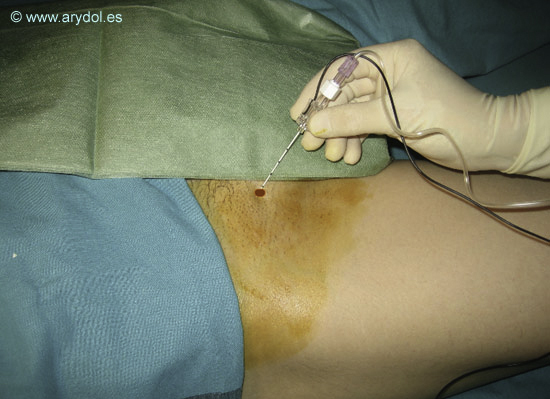
Técnica clásica de Labat:
- Tubérculo púbico.
- Rama horizontal del pubis.
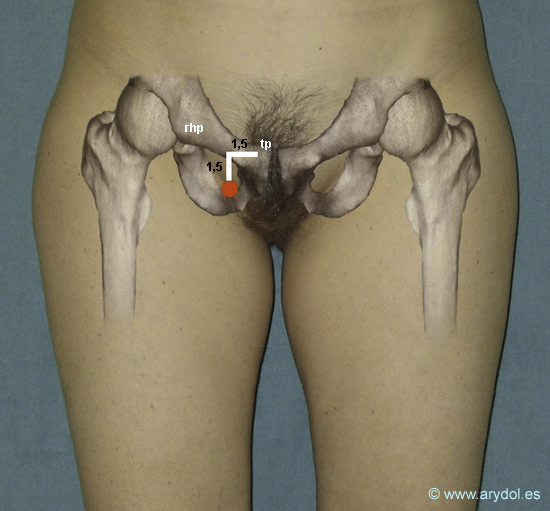
- La punción se realiza 1.5 cm caudales y 1.5 cm laterales al tubérculo púbico en el punto medio entre este y le arteria femoral.
Tp tubérculo púbico
rhp rama horizontal del pubis
El punto rojo es el punto de punción
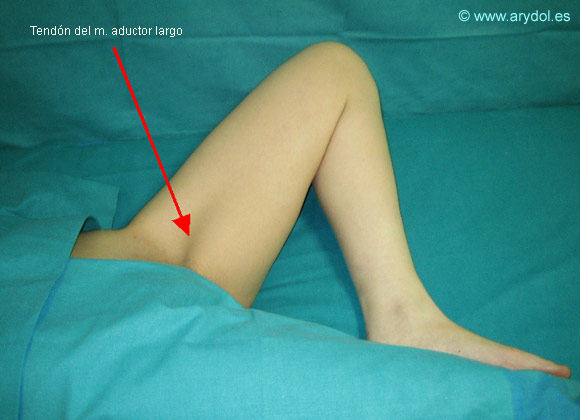
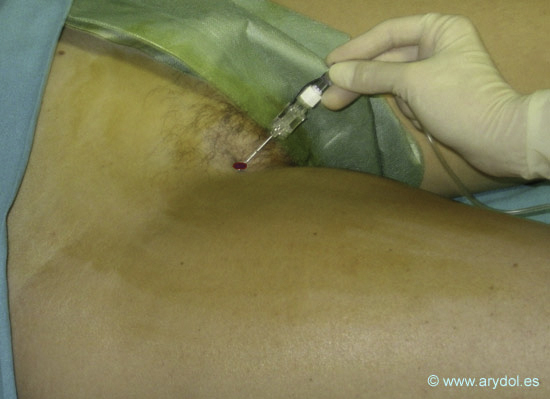
Técnica Paravascular:
- Arteria femoral.
- Tendón del músculo aductor largo.
- Tubérculo púbico.
- Pliegue inguinal.
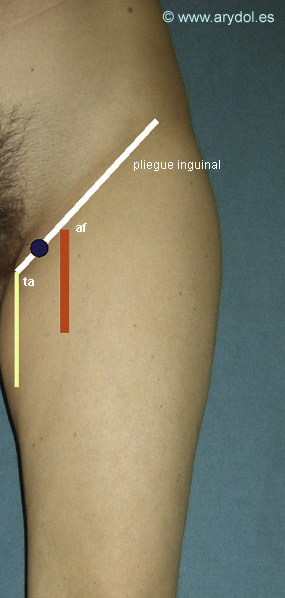
Localizamos mediante palpación la arteria femoral. Para la identificación del tendón del músculo aductor largo en su inserción en el tubérculo del pubis, le pedimos al paciente que realice una abducción máxima o abducción forzada del muslo contra resistencia.
Dibujamos una línea sobre el pliegue inguinal que va desde la arteria femoral hasta el tendón del músculo aductor largo. El punto de punción se sitúa en el punto medio de esta línea.
af Arteria femoral
ta Tendón del músculo aductor
El punto azul indica el punto de punción.
10. LOCALIZACIÓN
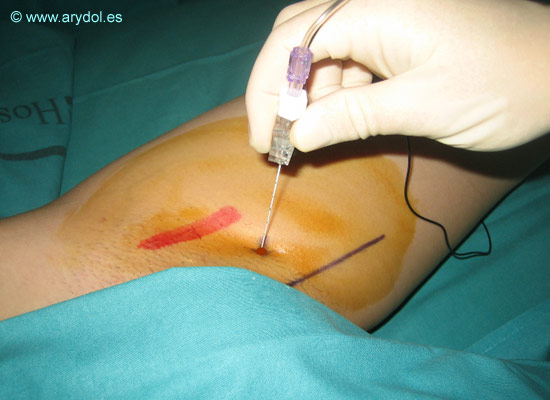
TÉCNICA CLÁSICA DE LABAT
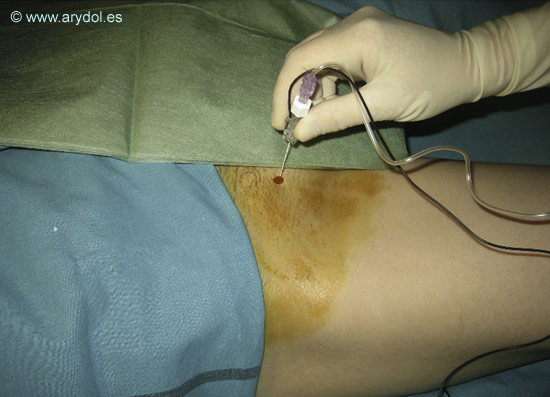
Tras colocar el electrodo de superficie y desinfectar la zona, infiltramos superficialmente la zona con anestésico local.
La técnica clásica consiste en la realización de tres movimientos consecutivos de la aguja para conseguir situar la punta de la misma sobre el borde superior del agujero obturador, por donde discurre el nervio antes de dividirse en sus dos ramos terminales[1].
En la primera fase, introducimos nuestra aguja perpendicular a la piel unos 2-4 cm hasta lograr contacto con el borde inferior de la rama horizontal del pubis. En un segundo tiempo extraemos ligeramente la aguja y la deslizamos a lo largo de la pared anterior[8] otros 2-4 cm en una dirección antero-posterior. Finalmente y en un tercer movimiento retiramos de nuevo la aguja y la redirigimos en una dirección cefálica y lateral con una angulación de 45º unos 2-3cm hasta provocar contracción de la musculatura aductora del muslo[16].
Es posible simplificar la técnica eliminando el segundo movimiento de la aguja, y tras el contacto con la rama del pubis se dirige directamente 45º lateral hacia el agujero obturador.
Aguja perpendicular a la piel
Deslizamos la aguja por la pared anterior
Redirigimos la aguja con dirección cefálica y lateral
TÉCNICA PARAVASCULAR
Se trata de un bloqueo selectivo de los dos ramos nerviosos del nervio obturador (anterior y posterior) a nivel del pliegue inguinal, más caudal que en el abordaje de Labat.
Después de desinfectar la zona y aplicar anestesia local introducimos nuestra aguja en el punto de punción con una angulación de 30º en sentido anteroposterior y cefálico. Avanzamos unos centímetros atravesando el aductor largo, hasta obtener respuesta motora de los músculos aductor largo y gracilis, fácilmente detectables en la parte anteromedial del muslo. En un segundo tiempo profundizamos unos 0,5 a 1,5 cm y lateralizamos ligeramente la aguja sobre el músculo aductor corto, hasta obtener respuesta motora del músculo aductor mayor, identificable en la cara posteromedial del muslo.
En ocasiones es posible una división más caudal del nervio obturador y que ambas ramas se encuentren en el mismo plano a nivel del pliegue inguinal, encontrándose las dos respuestas motoras durante la primera punción.
En ambas técnicas en la “fase de búsqueda” los parámetros de nuestro estimulador deben ser: Intensidad: 1.5 mA. Frecuencia: 2Hz . Tiempo: 100µ.s
Una vez localizada una respuesta adecuada debemos detener nuestro avance y reducir la intensidad de estimulación hasta 0.3-0.5 mA. Si en ese momento la clonia todavía permanece procederemos a inyectar el anestésico local.
Recomendamos hacer siempre una dosis test con 2-3 ml suero glucosado al 5% y ver si se pierde la respuesta “fenómeno de Raj”. Si con esa dosis desaparece, podemos interpretar que entre nuestra aguja y el nervio está el suero y por tanto no estamos inyectando intraneuralmente ni en un vaso sanguíneo.
Tras realizar la dosis test, subimos de nuevo la intensidad de nuestro estimulador hasta 1.5-2 mA y al recuperar la respuesta del nervio comprobamos que nuestra aguja no se ha movido por lo que procedemos a inyectar la totalidad del anestésico.
Inyectar siempre fraccionadamente haciendo aspiraciones periódicas para evitar la inyección vascular.
NUNCA inyectar si notamos una presión excesivamente alta o el paciente se queja de dolor.
11. RESPUESTAS
Aducción de la pierna por contracción de los músculos aductores.
El éxito de la técnica se valorará explorando la paresia de los músculos aductores y no la sensibilidad, dada su falta de constancia y su variabilidad en la inervación sensitiva llegandoinclusp a estar ausente en un 50% de los pacientes[17, 18]. Para ello se pide al enfermo que realice una aducción forzada contra resistencia o que e flexiona la rodilla y cadera con un ángulo de 90º, observando la caída de la pierna hacia el mismo lado de la pierna boqueada.
Deberemos tener en cuenta que aproximadamente el 30% de la aducción de la pierna es responsabilidad del nervio ciático. De manera que un bloqueo efectivo del nervio obturador no conseguirá una pérdida completa de la aducción[19].
12. ANESTÉSICOS LOCALES
El volumen de solución a administrar no debe superar 15 ml, siendo suficiente con 10 ml en la mayoría de los casos. Sobre todo si tenemos en cuenta que en muchas ocasiones debe realizarse asociado a otros bloqueos del miembro inferior. Para la elección de la solución anestésica es de vital importancia la valoración por parte del anestesiólogo de la latencia, duración, intensidad de bloqueo y toxicidad potencial de los distintos anestésicos locales de que se disponen[20,21],.
Como técnica anestésica para cirugía de miembro inferior se recomiendan anestésicos locales de vida media prolongada que proporcionen además adecuada analgesia postoperatoria; Bupivacaína 0,25-0,5%, Ropivacaína 0,75-0,25% y Levobupivacaína 0,25-0,5%. También, desde el punto de vista práctico, resulta interesante la adición de anestésicos locales de acción rápida a los antes mencionados. De esta manera se garantiza una latencia reducida con una duración prolongada del bloqueo[22].
En bloqueos diagnóstico-terapeuticos se utilizan soluciones neurolíticas a concentraciones elevadas para conseguir bloqueos de duración prolongada. En la bibliografía se recoge el uso de combinaciones entre Phenol, etanol, Bupivacaina, Levobupivacaina y/o corticoides[23,24-28].
En cuanto a los espasmos de los aductores en cirugía transuretral no son necesarios anestésicos de vida media larga, puesto que la cirugía no suele superar las 2 horas de duración; Mepivacaina 1-2% o Lidocaina 1-2% serían suficientes para este fin[29,30].
13. COMPLICACIONES
Apenas hay publicaciones de complicaciones asociadas al bloqueo del nervio obturador, sin embargo esto es, debido más a la práctica infrecuente del bloqueo que a su inherente seguridad.
- Punción de los vasos obturatrices: que podría traducirse en una punción intravascular inadvertida y formación de hematoma.
- Punción de vasos pelvianos: tiene lugar en punciones demasiado profundas.
- Punción de vísceras de la pelvis: si avanzamos demasiado en una dirección cefálica la aguja puede pasar sobre la rama púbica superior y penetrar en la cavidad pélvica perforando la vejiga el recto y el cordón espermático por punciones demasiado profundas.
- Neuropatía: complicación muy rara, sin embargo durante la realización de la técnica procuraremos guardar una serie precauciones como avanzar lentamente la aguja y nunca inyectar si notamos una presión excesivamente alta o el paciente se queja de dolor.
- Infección: Como en cualquier otro procedimiento realizar una técnica aséptica.
14. BIBLIOGRAFÍA
- Labat G: Regional Anesthesia: Its technic and clinical application. Philadelphia, Saunders Company, 1922.
- S Parks CR,Kennedy WF: Obturator nerve block: A simplified approach. Anesthesiology 28:775-778,
- Winnie AP, Ramamurthy S, Durrani Z: The inguinal paravascular technic of lumbar plexus anaesthesia: The “3-in-1” block. Anesth Analg 52:989-996, 1973.
- Wassef M: Interadductor approach to obturator nerve blockade for spastic conditions of adductor thigh muscles. Reg Anesth 18:13-17, 1993.
- Pinnock CA, Fischer HBJ, Jones RP: Peripheral Nerve Blockade. New York, Churchill Livingstone, 1996.
- Parkinson SK, Mueller JB, Little WL, Bailey SL. Extent of blockade with various approaches to the lumbar plexus. Anesth Analg. 1989 Mar; 68(3):243-8.
- Atanassoff PG, Weiss BM, Brull SJ, Horst A, Külling D, Stein R, Theiler I. Electromyographic comparison of obturator nerve block to three-in-one block. Anesth Analg. 1995 Sep; 81(3):529-33.
- Rouviere H, Delmas A. Anatomía humana descriptiva topográfica y funcional.(Edición y ciudad) Masson; 2005.
- Testud L, Latarget A. Tratado de anatomía humana. Barcelona: Salvat; 1994.
- Falsenthal G: Nerve blocks in the lower extremities: Anatomic considerations. Arch Phys Med Rehabil 55:504-507, 1974.
- Hazic A, VolKa .Obturator nerve block.www.nysora.com
- Akat T, Murakami J, Yoshinaga A: Life-threaening haemorrhage following obturator artery injury during transurethral bladder surgery: a sequel of an unsuccessful obturator nerve block. Acta anaesthesiol Scand. 43:784-8, 1999.
- Shulm MS: Simultaneous bilateral obturator nerve stimulation during transurethral electrovaporizacion of the prostate. J. Clin Anesth 10:518-21, 1998.
- Taboada M, Rodríguez J,Alvarez J. Bloqueos nerviosos periféricos para anestesia quirúrgica y analgesia postoperatoria de la extremidad inferior. Rev. Esp. Anestesiol. Reanim.2003;(50):510-520
- Choquet O, Nazarian S, Manelli H. Bloc obturateur au pli inguinal : étude anatomique. Ann Fr Anesth Réanim 2001 ; 20:131
- Harper NJN. Lower limb blocks. Current Anaesthesia & Critical care. 2001. 12; 179-185.
- Roqués V, Hernandez F, Hernando J. Anatomía del miembro inferior: detalles y trucos para mejorar las técnicas de bloqueo del plexo lumbar y sacro. Puesta al día en anestesia regional y tratamiento del dolor. MRA ediciones. 2006; (IX): 249-266.
- Hong Y, O’Grady T, Lopresti D, Carlsson C. Diagnostic obturator nerve block for inguinal and back pain : a recovered opinion. Pain. 1996; 67(2-3):507-9.
- Edmonds-seal J, Turner A, Khodadadeh S, Bader DL, fuller DJ. Regional hip blockade in osteoarthrosis. Effects on pain perception. Anaesthesia. 1982; 37(2):147-51
- Jochum D, Iohom G, Choquet, et al. Adding a selective obturator nerve block to the parasacral sciatic nerve block : an evaluation. Anesth Analg. 2004 Nov;99(5):1544-9.
- Seeberger MD, Urwyler A. Paravascular lumbar plexus extension after femoral nerve stimulation and injection of 20 vs 40 ml mepivacaine 10 mg/kg. Acta Anesthesia Scand 1995; 39: 769-813.
- Fujita Y, Kimura K, Furukawa Y, Takaori M. Plasma concentrations of lidocaine after obturador nerve block combined with spinal anaesthesia in a patient undergoing transurethral resection procedures. Br J Anaesth 1992; 68(6): 596-8.
- Macalou D,Trueck S, Meuret P, Heck M,Vial F, Ouloguem S, Capdevila X, Virion JM, Bouzaiz H. Postoperative analgesia after total knee replacement:The effect of an obturator nerve block. Anesth Analg 2004;99:251-254.
- Pelissier J, et al. Chemical neurolysis using alcohol in the treatment of spasticity in the hemiplegic. Can Anesthesiol 1993;41;139-43
- Viel E, Pelissier J, Pellas F, Boulay C, Eledjam JJ. Alcohol neurolytic blocks for pain and muscle spasticity. Neurochirurgie. 2003 May; 49(2-3 ):256-62
- Viel E.J, Peennou D, Ripart J, Pelissier J, Eledjam JJ. Neurolytic blockade of the obturator nerve for intractable spasticity of adductor thigh muscle. Eur J of Pain. 2002;6(2):97-104
- Kirazli Y, On AY, Kismali B, Aksit R. Comparison of phenol block and botulinus toxin type A in the treatment of spastic foot after stroke. A randomized double-blind trial. Am J Phys Med Reahabil. 1998; 77: 510-515,
- Loubser PG. Neurolytic interventions for upper extremity spasticity associated with head injury. Reg Anesth 1997; 22: 386-387.
- Atanassoff PG, Weiss BM, Brull SJ. Lidocaine plasma levels following two techniques of obturator nerve block. J Clin Anesth. 1996; 8(7): 535-9
- Fujita Y, Kimura K, Furukawa Y, Takaori M. Plasma contentrations of lignocaine alter obturador nerve block combined with spinal anaesthesia in patient undergoing transurethral resection procedures. Br J Anaesth 1992; 68(6): 596-8.