BLOQUEOS PERIFÉRICOS / ANESTESIA PEDIÁTRICA
Belén de José María - Hospital Sant Joan de Déu, Barcelona. España.
Luc Tielens - Hospital Sint Radboud Ziekenhuis, Nijmegen. Holanda.
INTRODUCCIÓN
En anestesia pediátrica las técnicas regionales son el pilar fundamental de la analgesia intra y postoperatoria, ya sea por sí solas o como parte de una analgesia multimodal. Se suelen realizar bajo sedación profunda o anestesia general suave (sin relajante muscular)[1, 2] y están indicadas en todas las cirugías susceptibles siempre que no existan contraindicaciones. Dichas contraindicaciones incluyen las propias de las técnicas e iguales a las de los pacientes adultos, y la no aceptación de la técnica por parte del niño o los padres.
Al igual que en los adultos, la tendencia actual es a realizar bloqueos periféricos siempre que sea posible. La pieza clave para conseguir el éxito de un bloqueo anestésico regional es asegurar la distribución óptima del anestésico local alrededor de las estructuras nerviosas. Durante años se ha utilizado con éxito la neuroestimulación como método de localización y aproximación a los plexos nerviosos. Sin embargo, la ecografía de alta frecuencia hoy se emplea no sólo como método de localización nerviosa sino más aún, como método guía para controlar la adecuada dispersión del anestésico local alrededor del nervio.
En este capítulo se revisarán las principales peculiaridades de los anestésicos locales (AL), de la neuroestimulación (NS) y ecografía/ultrasonografía (US) en anestesia regional pediátrica, y se describirán los de bloqueos periféricos más frecuentes de la edad pediátrica. Se comentarán las peculiaridades anatómicas propias de cada abordaje sólo en aquellos casos en que existan diferencias con el adulto.
PECULIARIDADES DE LOS ANESTÉSICOS LOCALES EN PEDIATRÍA
Al realizar anestesia regional en pediatría se debe calcular la dosis tóxica por kilogramo de peso para cada paciente y no se debe exceder esa dosis (Tabla 1). Hay que tener en cuenta que la mayoría de los bloqueos clásicos requerirán dosis cercanas las máximas permitidas (ver cada bloqueo). Sin embargo, el volumen de AL utilizado en los abordajes guiados por US es sólo el necesario para conseguir englobar todas las estructuras a bloquear y normalmente es bastante inferior al utilizado con NS. Los AL siempre se deben administrar lentamente y aspirando suavemente y a menudo, para descartar cualquier inyección intravascular accidental.
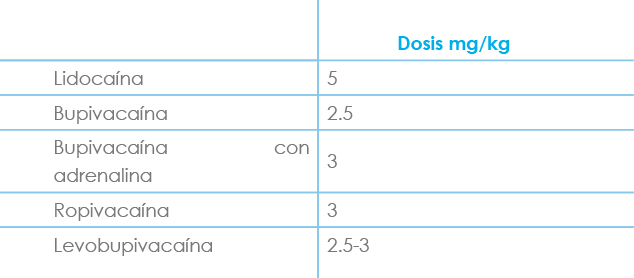
Tabla 1
Dosis máximas de anestésicos locales en anestesia regional pediátrica.
Las dosis de ropivacaína y levobupivacaína son orientativas ya que no existen todavía suficientes estudios farmacológicos en pediatría.
La farmacología de los AL es diferente en lactantes y niños pequeños y en general les hace más propensos a presentar toxicidad por AL. La absorción de los AL es más rápida porque el gasto cardíaco es mayor. El volumen de distribución es mayor y la vida media de eliminación es más prolongada. La unión a proteínas y la cantidad de alfa-1-glicoproteína plasmática es menor por lo que la proporción de AL libre será mayor. El metabolismo de los AL tipo éster está disminuido por menor actividad de las colinesterasas plasmáticas. El metabolismo hepático (vías de conjugación) de los AL tipo amida del son inmaduras.
A menudo se añade adrenalina a los AL en pediatría para prolongar su acción. Sin embargo si se utiliza como marcador del paso intravascular inadvertido del AL se debe tener en cuenta que la taquicardia resultante puede ser más difícil de reconocer que en adultos.
PECULIARIDADES DE LA NEUROESTIMULACIÓN EN PEDIATRÍA
En los pacientes pediátricos se puede realizar un mapeo nervioso previo mediante estimulación eléctrica de superficie, en inglés “surface mapping” (se requieren intensidades algo mayores que las de bloqueo) para aumentar la eficacia de la técnica[3].
Para las técnicas de bloqueo propiamente dichas, en pediatría se recomienda trabajar con estímulos de 100µseg, a 2Hz e intensidades bajas. Se inicia la búsqueda de la respuesta motora con una intensidad de 0.8mA y una vez localizada, se disminuye la intensidad a 0.4-0.5mA, comprobando que persiste la respuesta deseada y administrando en este momento el anestésico local (AL). Existen trabajos experimentales recientes4, 5 que muestran como la intensidad de la neuroestimulación no es un parámetro suficientemente sensible para descartar la inyección intrafascicular y parece ser que controlar la presión de inyección es el mejor método para intentar evitarla. Si bien en adultos existen manómetros de presión para bloqueos de plexo, la variabilidad de tamaños de las jeringas y calibres de las agujas propias de la edad pediátrica hacen que estos manómetros todavía no se hayan adaptado a los bloqueos pediátricos. Por ello, la experiencia clínica es todavía nuestra única herramienta para controlar la presión: la inyección del AL debe hacerse sin resistencia.
El test de aspiración negativo debe hacerse suavemente para no colapsar posibles vasos con una succión extremada y la administración del anestésico local debe hacerse lentamente para no favorecer picos plasmáticos precoces y elevados del AL.
La aguja de neuroestimulación utilizada habitualmente en pediatría es una aguja de bloqueo nervioso aislada, con bisel a 45º, siendo para el bloqueo de plexo braquial de calibre 23G y 25-35mm de longitud y para el plexo lumbosacro de 22G y 50-100mm de longitud.
El resto de componentes del neuroestimulador se utilizan igual que en el adulto. Las respuestas motoras a la neuroestimulación también son iguales en niños y en adultos.
PECULIARIDADES DE LA ANESTESIA REGIONAL ECOGUIADA EN PEDIATRÍA
El uso de la ecografía para localizar y bloquear nervios periféricos ofrece varios beneficios clínicos potenciales pues facilita la localización de los nervios, mejora la calidad del bloqueo y disminuye las complicaciones asociadas tales como la punción vascular o pleural inadvertidas. De hecho, en el paciente pediátrico estas ventajas se hacen todavía más relevantes. Por un lado, la localización nerviosa es mucho más predecible mediante ecografía que mediante referencias anatómicas de superficie debido a la variabilidad entre pacientes de la edad pediátrica. Por otro lado, la dosis de anestésico local a administrar en pediatría con las técnicas clásicas suele estar próxima a la dosis tóxica por kilogramo de peso, por lo que el hecho de poder disminuir la dosis de anestésico local con ecografía representa una gran ventaja. Por último, el riesgo de punción arterial o pleural inadvertida en niños es muy alto debido a la proximidad de todas las estructuras, y la correcta utilización de la ecografía permite disminuir este riesgo.
IMPLICACIONES CLÍNICAS DE LOS PRINCIPIOS FÍSICOS DE LA ECOGRAFÍA Y TÉCNICAS DE PUNCIÓN EN PEDIATRÍA
En pediatría la mayoría de los bloqueos de plexo se realizan utilizando frecuencias de 10-14MHz, con transductores lineares o en “palo de hockey” (variante de los transductores lineares de menor tamaño y mejor manejabilidad)(Fig. 1) y con una zona focal de 3 cm o menos de profundidad. Sin embargo, al igual que en adultos pero de mayor relevancia en los niños, debido a la gran variabilidad de edades y pesos en los pacientes pediátricos, para conseguir imágenes de calidad es de gran importancia recordar optimizar todos los parámetros ajustables (frecuencia, ganancia del modo 2D, distancia focal…) al iniciar la exploración de cada paciente.
Transductor en palo de hockey.
La obtención de una imagen óptima se facilita colocando el transductor exactamente a 90º con la estructura a visualizar, para disminuir así el fenómeno de la refracción. Cuando el haz de ultrasonidos no está a 90º con la estructura a visualizar, podemos no identificarla y este fenómeno recibe el nombre de anisotropía. Los nervios periféricos pueden tener una apariencia ecográfica relativamente hipo o hiperecoica, dependiendo del tamaño del nervio, de la frecuencia de ultrasonidos y del ángulo del haz de ultrasonidos empleados. En los cortes transversales, los nervios se visualizan como áreas redondas u ovales hipoecoicas en un fondo relativamente hiperecoico. Estas estructuras hipoecoicas son los fascículos de los nervios, y las zonas hiperecoicas representan el tejido conectivo (epi y perineuro) entre las estructuras neuronales. En un eje longitudinal, los nervios se visualizan como una banda caracterizada por múltiples líneas hipoecoicas discontinuas separadas por líneas hiperecoicas (patrón fascicular). Los vasos (anecoicos) se visualizan en sección en un corte transversal y como estructuras tubulares en eje longitudinal. En el paciente adulto, las venas son fácilmente colapsables con la presión externa del transductor y las arterias son pulsátiles y prácticamente no se colapsan. Sin embargo, en los lactantes o niños pequeños, las venas se colapsan tan sólo con el peso del transductor y las arterias pueden colapsarse si presionamos demasiado. Además, en ocasiones en niños pequeños, los nervios pueden no visualizarse estrictamente y el bloqueo, aun siendo ecodirigido, se convierte más en una administración periarterial del anestésico local. Por ambos motivos resulta muy importante sujetar el transductor firmemente con algún punto de apoyo de forma tal que no distorsione la anatomía de la zona (Fig. 2).
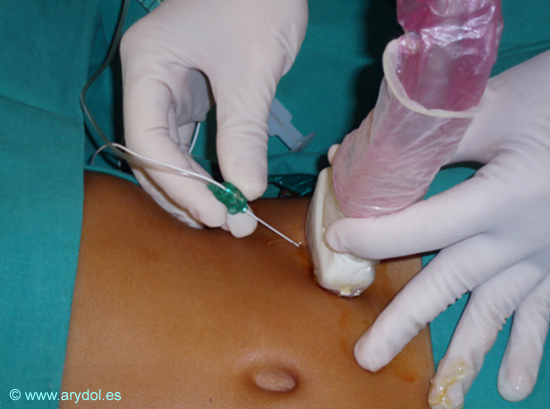
FIG. 2
Sujeción del transductor con dedos que sirven de punto de apoyo para no presionar en exceso.
Los tejidos pediátricos son extremadamente laxos y habitualmente la introducción de una aguja de punta roma a través de una fascia produce un efecto de sombra acústica importante hasta que se ha conseguido atravesar dicha fascia (Fig. 3). Por ello algunas escuelas como la austríaca recomiendan la utilización de agujas más biseladas en el bloqueo ecoguiado que las utilizadas habitualmente para neuroestimulación en pediatría[6].
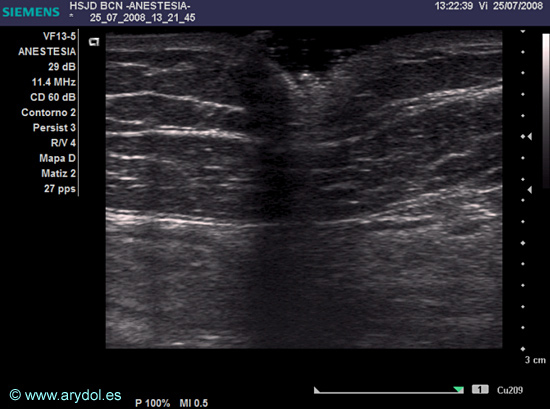
Fig. 3
Sombra acústica durante la introducción de la aguja a través de tejidos pediátricos muy laxos.
La dispersión del anestésico local (anecoico) alrededor de un nervio muy hiperecoico -como por ejemplo, el nervio ciático- da lugar al “signo del donut”. Pero en pediatría y especialmente en el miembro superior, muchos de los nervios son tan pequeños que se visualizan poco hiperecoicos y al administrar anestésico local no aparece el signo del donut sino que más bien se distorsiona toda la imagen. Por ello en el niño pequeño resulta muy importante escanear ecográficamente la zona a bloquear antes de realizar el bloqueo propiamente dicho para familiarizarse con la imagen concreta de ese paciente.
El hecho de que el emisor y receptor de los ultrasonidos sea el mismo, hace que la obtención de la imagen ecográfica sea un proceso dinámico en el tiempo y gracias a ello se puede visualizar el movimiento de la aguja y la dispersión del anestésico local alrededor del nervio. El control del movimiento de la aguja permite reducir el riesgo de complicaciones durante los bloqueos y la visualización de la distribución del anestésico local permite asegurar la eficacia del bloqueo y disminuir la dosis de anestésico local. Sin embargo para que esto sea así hay que asegurar que “el haz de ultrasonidos visualiza el movimiento de la aguja” en todo momento. La correcta coordinación bimanual-visual -independientemente de la técnica de punción- adquiere una relevancia aun mayor en el paciente pediátrico, pues las distancias entre los plexos y las estructuras a evitar son menores.
Para definir correctamente un bloqueo guiado por ecografía, se deben especificar la relación del transductor con el nervio y del transductor con la aguja. Con el transductor, los nervios se pueden visualizar en “sección transversal” (short axis (SAX), en ingles) o en “sección longitudinal” (long axis (LAX), en inglés). La identificación de la aguja de bloqueo se realiza cuando la aguja cruza el plano ultrasonográfico (out of plane (OOP), en inglés) y se ve como un punto hiperecoico que genera una sombra acústica posterior, o cuando la aguja se encuentra exactamente dentro del plano de ultrasonidos (in plane (IP), en inglés) y entonces se visualiza como una línea hiperecoica con reverberación posterior. Así, los bloqueos se describen en inglés como SAX OOP, SAX IP, LAX OOP y LAX IP (Fig. 4). En castellano, si bien la nomenclatura para describir la relación nervio-transductor queda bastante clara (se denomina “eje corto” para la sección transversal y “eje largo” para la sección longitudinal), la nomenclatura para describir la relación aguja-transductor es todavía algo variada y confusa según los diferentes autores. Por ello, en este texto utilizaremos la traducción de la nomenclatura inglesa: “eje corto fuera de plano”, “eje corto en plano”, “eje largo fuera de plano” y “eje largo en plano”.
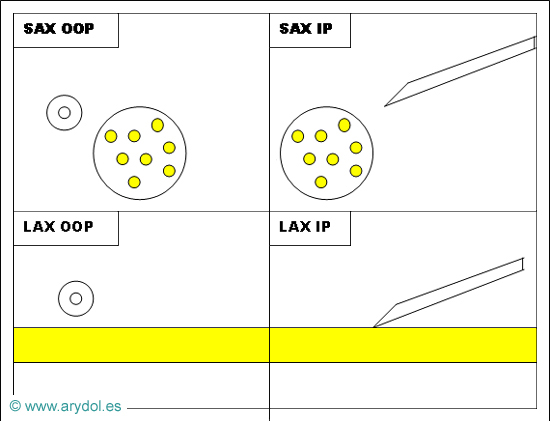
Fig. 4
Relación del transductor con el nervio y con la aguja:
SAX OOP (eje corto fuera de plano)
SAX IP (eje corto en plano)
LAX OOP (eje largo fuera de plano)
LAX IP (eje largo en plano)
La elección de una u otra técnica de punción en pediatría, en mi opinión, no debe ser tajante y depende del abordaje realizado. Ambas técnicas de punción tienen ventajas e inconvenientes: con la técnica “en plano” se visualiza el extremo distal de la aguja pero resulta más difícil alinear la aguja con el haz de ultrasonidos y el recorrido de la aguja desde la punción hasta el nervio suele ser largo (puede ser más doloroso en el paciente despierto pero no tiene relevancia en el niño anestesiado). Con la técnica “fuera de plano”, el recorrido de la aguja hasta el nervio suele ser menor y resulta más fácil colocar la aguja a 90º con el haz de ultrasonidos; sin embargo el punto que se visualiza no es necesariamente el extremo distal de la aguja, por lo que se requiere experiencia para conocer la profundidad de la punción y el paso de la aguja se debe controlar por el movimiento de los tejidos circundantes. La escuela austríaca[7] –con numerosas publicaciones en pediatría- aconseja realizar todos los bloqueos con la técnica de punción “fuera de plano” mientras que la escuela canadiense[8] utiliza siempre la técnica “en plano”.
Por otro lado, independientemente del eje de punción, la distancia e inclinación a la que se debe introducir la aguja con respecto al transductor dependerá de la profundidad estimada de la estructura a bloquear: si la estructura es muy profunda, con la técnica “en plano” la aguja generalmente deberá introducirse más lejos del transductor para seguir manteniendo la perpendicularidad entre aguja y el plano de ultrasonidos y con la técnica “fuera de plano” la aguja debe introducirse más verticalizada.
Independientemente de la técnica de punción, en mi opinión, la aguja debe dirigirse hacia la periferia del nervio, rodeándolo por todos sus lados, y no se debe intentar introducir la aguja directamente en el centro mismo del nervio. De esta forma, intentaremos evitar la posibilidad de una inyección intrafascicular que pudiera causar morbilidad. La dispersión del anestésico local perineural nos indicará la correcta posición de la aguja. De todas formas este es un aspecto todavía en debate en la bibliografía y es muy posible que con futuros estudios este concepto pueda variar.
Cuando al inyectar anestésico local no se visualiza éste en la imagen ecográfica, siempre se debe detener la inyección de anestésico local pues puede ser que se trate de una inyección intravascular o bien que no estemos visualizando la zona de inyección y por lo tanto no estemos realizando el bloqueo bajo control ecográfico estricto. En niños pequeños en los que la dosis de anestésico local administrable es muy pequeña, si se desea se puede realizar una dosis test con suero fisiológico para comprobar el paso de la aguja a través de todas las estructuras y cuando se ve la dispersión perineural, entonces se administra el anestésico local.
La velocidad de inyección del anestésico local debe ser lenta en el niño pequeño. En primer lugar porque la presión inicial de inyección será así menor y ello disminuirá –al igual que con la neuroestimulación- el riesgo de lesión neurológica en el caso de una inyección intrafascicular inadvertida. En segundo lugar porque la absorción plasmática del anestésico local en pediatría depende de la velocidad de inyección, y siendo ésta más lenta se disminuye el riesgo de toxicidad sistémica por anestésico local. En tercer lugar, en el caso de los bloqueos epidurales (caudales) la administración de anestésico local siempre ha de ser muy lenta para no aumentar la presión intracraneal.
Habitualmente en pediatría se utilizan agujas de bloqueo de plexo nervioso, por la comodidad que ofrece la alargadera para administrar el anestésico local sin prácticamente presionar/traccionar de la aguja. La inyección del AL la puede realizar un ayudante correctamente entrenado o el propio explorador que, en mi opinión, puede soltar la aguja e inyectar el anestésico local por la alargadera, dado que el principio de “inmovilidad de la aguja” pierde relevancia con la introducción de la ecografía (proceso dinámico).
BLOQUEOS DEL MIEMBRO SUPERIOR BLOQUEO INTERESCALÉNICO
Indicaciones: cirugía del hombro y su rehabilitación.
Técnicas: La patología del hombro es poco habitual en niños, y en nuestra opinión el abordaje interescalénico del plexo braquial en pediatría sólo debería realizarse en la actualidad bajo control ecográfico.
Ultrasonidos: Para realizar el bloqueo interescalénico del plexo braquial con ecografía se escoge la máxima frecuencia del transductor, y éste se sitúa en un eje transversal -a nivel del cartílago cricoides- en la cara lateral del cuello (plano axial oblicuo), con la cabeza girada hacia el lado contralateral. Se localizan primero la arteria carótida y la vena yugular interna, luego se desplaza el transductor en dirección posterior siguiendo el músculo esternocleidomastoideo y al finalizar éste e inmediatamente por debajo de él encontramos los músculos escaleno anterior y medio. Las raíces del plexo braquial se visualizan en “eje corto”: se localizan entre ambos músculos y se muestran como múltiples (de 3 a 5) áreas redondeadas u ovales hipoecoicas que “caminan a lo largo” del surco interescalénico al mover el transductor en dirección cráneo-caudal (Fig. 5). Si bien en adultos este abordaje se realiza con cualquiera de las dos técnicas de punción según se siga la escuela austríaca[9] o canadiense[10], en pediatría, sólo se ha descrito un caso clínico11 con punción “fuera de plano” en dirección cráneo-caudal. En nuestra opinión la punción “fuera de plano” es la técnica de elección sobre todo si se ha de colocar un catéter. La dispersión inicial del anestésico local en el surco interescalénico es fácil de apreciar, pero, en niños pequeños, una vez se ha iniciado su administración, la imagen se distorsiona un poco por ser las raíces del plexo a este nivel predominantemente hipoecoicas al igual que el anestésico local y además, de pequeño tamaño. Se debe evitar que el anestésico local difunda por delante del músculo escaleno anterior para evitar así el bloqueo del nervio frénico.
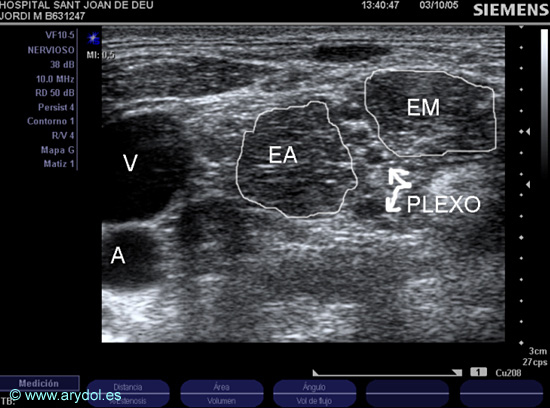
Fig. 5
Imagen US del plexo braquial (izquierdo) a nivel interescalénico:
V (vena yugular interna)
A (arteria carótida)
EA (músculo escaleno anterior)
EM (músculo escaleno medio)
El surco interescalénico también puede escanearse desde la fosa supraclavicular haciendo ascender el transductor por la cara lateral del cuello. Otro elemento que nos ayuda a localizar los troncos del plexo braquial a este nivel son las apófisis transversas vertebrales: los troncos se visualizan como estructuras redondeadas hipoecoicas que “es esconden” en el interior de la línea hiperecoica con sombra acústica posterior de la apófisis transversa (Fig. 6).
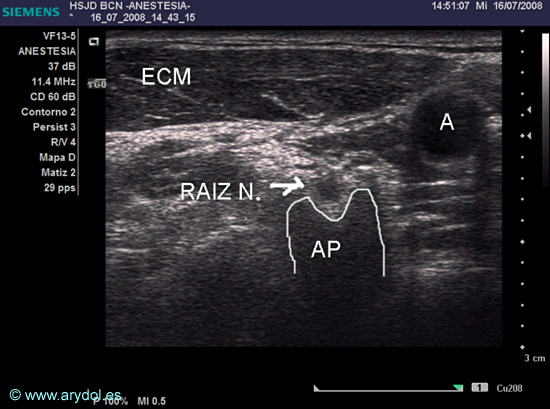
Fig. 6
Imagen US a nivel interescalénico (derecho) de una raíz nerviosa (RAIZ N.) a punto de entrar en canal raquídeo a nivel de apófisis transversa (AP) que origina sombra acústica posterior característica en “forma de copa”
ECM (músculo esternocleidomastoideo)
A (arteria carótida)
BLOQUEO SUPRACLAVICULAR
Indicaciones: cirugía del hombro, brazo, antebrazo y mano.
Técnicas: Antes de la utilización de la ecografía, el bloqueo supraclavicular del plexo braquial con neuroestimulación no era un abordaje recomendable en pediatría por el elevado riesgo de neumotórax.
Ultrasonidos: La introducción de la ecografía hace razonable la utilización del abordaje supraclavicular en pediatría, pero para que la ecografía realmente disminuya el riesgo de neumotórax, es imprescindible visualizar el extremo distal de la aguja en todo momento[12]. Por ello, este abordaje sólo se debe realizar con la técnica de punción “en plano” y no se debe avanzar la aguja sin conseguir una adecuada coordinación bimanual-visual. Aunque es un abordaje de fácil identificación ecográfica, el hecho de que requiera un excelente control del movimiento de la aguja, hace que no sea un bloqueo recomendado para principiantes en anestesia pediátrica ecoguiada.
Utilizando la máxima frecuencia del transductor, éste se coloca por encima de la clavícula y paralelo a ésta (plano oblicuo coronal), estando la cabeza ligeramente girada hacia el lado contralateral y el brazo en posición neutra. En niños pequeños, donde la fosa supraclavicular es pequeña, puede ser útil elevar un poco el hombro ipsilateral colocando unas tallas debajo de éste. Se localizan en primer lugar la vena (medial) y la arteria (lateral) subclavias y en segundo lugar e inmediatamente por debajo de ellas la primera costilla (línea hiperecoica con sombra acústica posterior) y la pleura cervical (líneas hiperecoicas que se movilizan con la respiración) a ambos lados de ésta (Fig. 7). El plexo braquial se visualiza en “eje corto” y a este nivel se corresponde con el conjunto de divisiones anteriores y posteriores del plexo y se visualiza como un conjunto de estructuras hipoecoicas en un fondo hiperecoico (como en “racimo de uvas”) en la zona lateroposterior de la arteria subclavia por encima de la primera costilla y la pleura cervical. Con la técnica de punción “en plano”13 la aguja debe dirigirse desde lateral a medial hasta alcanzar el plexo braquial y manteniendo la pleura siempre en la imagen, se inyecta el anestésico local. En manos expertas el bloqueo será mejor si se dirige la aguja primero por debajo del plexo y en un segundo tiempo, cuando la inyección del anestésico local ha hecho ascender el plexo ligeramente, la aguja se dirige hacia la parte craneal del plexo para completar la dispersión del anestésico local. Si por el contrario se administra el anestésico local primero en la parte superior del plexo, éste parece como si se “apretase” contra la primera costilla y entonces resulta más difícil conseguir la difusión del anestésico local hacia los troncos inferiores14. Cuando se consigue la dispersión del AL alrededor de todas las divisiones del plexo braquial a nivel supraclavicular, la anestesia será bloqueo completa de todo el miembro superior.
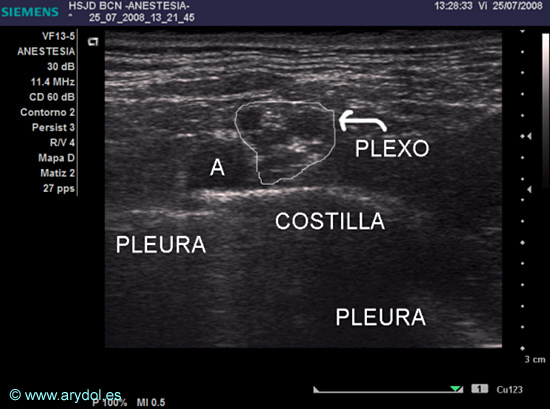
Fig. 7
Imagen US del plexo braquial (izquierdo) a nivel supraclavicular:
A (arteria subclavia izquierda)
ABORDAJES INFRACLAVICULARES
Indicaciones: cirugía del brazo, antebrazo y mano. En algunas ocasiones la analgesia es menos intensa en el territorio de los nervios braquial cutáneo interno del brazo y antebrazo.
Técnicas: El abordaje infraclavicular del plexo braquial en pediatría se ha realizado con neuroestimulación y con ecografía.
Neuroestimulacion: Antes de la introducción de la US, los abordajes infraclaviculares del plexo braquial con NS ya eran muy frecuentes pues disminuían la incidencia de síntomas accesorios (síndrome de Horner, parálisis frénica) y de complicaciones graves (neumotórax, difusión peridural del anestésico local) de las técnicas supraclaviculares, manteniendo sin embargo la efectividad del bloqueo a nivel de todo el brazo, antebrazo y mano. En adultos se publicaron casi tantos abordajes infraclaviculares con NS como autores los describieron, atendiendo a ligeras variaciones en el punto de punción o en la dirección de la aguja de bloqueo. En pediatría, existen pocas publicaciones de abordajes infraclaviculares del plexo braquial con NS, tan sólo algunos casos clínicos y dos estudios. Fleishman y col[15] realizaron el primer estudio en 40 niños comparando la eficacia del abordaje infraclavicular lateral vertical con la del bloqueo axilar: los resultados mostraron mejor bloqueo motor y sensitivo en el grupo de bloqueo infraclavicular comparado con el grupo del bloqueo axilar y no hubieron complicaciones. Basándose en el hecho de que la apófisis coracoides puede ser difícil de palpar en adultos[16] y en ocasiones no es fácil de palpar en niños pequeños bajo anestesia general, puesto que su desarrollo no se completa hasta los 16 años de edad[17], De José María y Tielens describieron el bloqueo infraclavicular vertical (VIP Block) en niños[18], y concluyeron que se trata de una técnica fácil de realizar, altamente efectiva y con poco riesgo de complicaciones. Para realizar un VIP-Block el niño se coloca en decúbito supino, con la cabeza girada hacia el lado contralateral y el brazo en adducción al cuerpo y antebrazo extendido a lo largo del cuerpo o apoyado en el abdomen. `Se utilizan las referencias anatómicas aconsejadas por Kilka y col. Se traza una línea desde la fosa yugular al borde ventral del acromion, y se localiza el punto medio de esta línea a nivel de la clavícula. El lugar de punción es 0.5-1 cm por debajo de este punto medio clavicular y la dirección de la aguja es vertical, “en plomada”, perpendicular a la mesa quirúrgica (Fig. 8). En niños, el plexo a este nivel suele encontrarse a 0.5-1.5 cm de profundidad según la edad y complexión física. Para disminuir el riesgo de neumotórax, aconsejamos no superar los 2-2.5 cm de profundidad, por lo que es útil emplear agujas de bloqueo centimetradas. Con el neuroestimulador se localiza una respuesta muscular distal a nivel de la mano y se administra el anestésico local, habitualmente a un volumen de 0.5ml/kg.
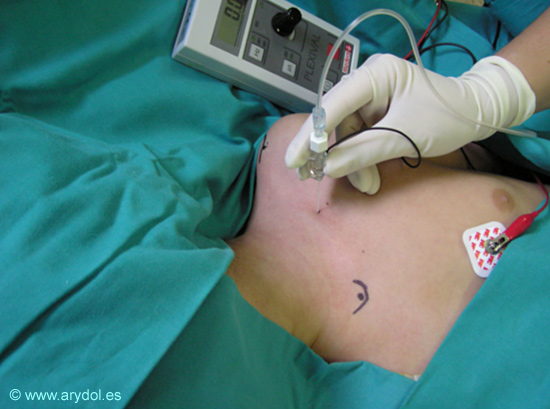
Fig. 8
VIP-Block en niños: dirección de la aguja “en plomada”.
En caso de realizar un bloqueo del plexo braquial a nivel infraclavicular con NS, los autores recomendamos el abordaje VIP-Block porque el bloqueo se produce a nivel de los fascículos por lo que incluye el bloqueo de los nervios axilar y musculocutáneo (en ocasiones no se cubren totalmente con los abordajes más laterales o coracoideos) y es muy sencillo de realizar porque las referencias anatómicas son fáciles de palpar en el niño pequeño aún bajo anestesia general pues son referencias óseas superficiales.
Sin embargo, con la introducción de la ecografía, se minimiza la importancia del tipo de abordaje infraclavicular dado que con US el bloqueo se realiza en el punto donde mejor se visualiza el plexo braquial, no siendo tan importante si es a nivel medio-clavicular o coracoideo[19].
Ultrasonidos: El abordaje infraclavicular ecoguiado es probablemente el de mayor complejidad comparado con los otros abordajes del plexo braquial. Para realizar un bloqueo infraclavicular con ecografía, en pediatría, se escogen las frecuencias intermedias o altas del transductor según el tamaño del niño. Marhofer y col publicaron el primer estudio de bloqueo infraclavicular con ecografía[20]: el transductor se colocó de forma paralela a la clavícula y por debajo de ésta (plano transversal) y el brazo se dejó en posición neutra o ligeramente abducido. En la práctica se identifican primero los músculos pectorales mayor y menor, la vena axilar (medial), la arteria axilar (lateral) y la pleura (Fig. 9). El plexo braquial a nivel infraclavicular en “eje corto” se visualiza, según sea la posición del transductor en el tórax algo medial o más lateral, como unas estructuras redondeadas hipoecoicas de localización mayoritariamente lateral o ligeramente medial-craneolateral-dorsal a la arteria axilar. La pleura es fácilmente identificable como una línea hiperecoica que se moviliza con la respiración. La técnica de punción que los autores del citado artículo aconsejan es la técnica “fuera de plano”, controlando siempre el movimiento de la aguja (pues no se visualiza la punta) para no alcanzar la pleura. Sin embargo, otros autores[21] aconsejan realizar este bloqueo colocando el transductor en el plano parasagital, obteniendo igualmente una visión del plexo en “eje corto”, y la aguja en la posición “fuera de plano”, en dirección desde medial a lateral. El volumen de AL recomendado en el abordaje infraclavicular cuando se utiliza US es el necesario para conseguir una adecuada dispersión del AL alrededor del plexo sin superar 0.5ml/kg.
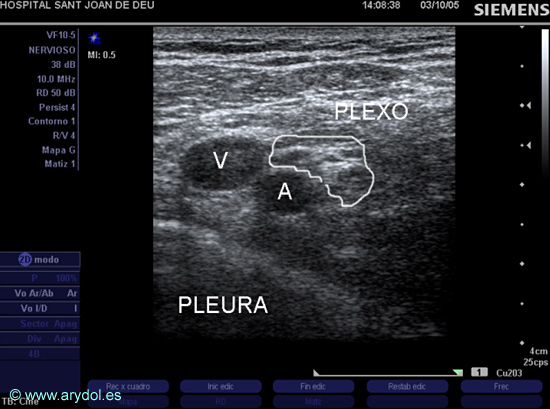
Fig. 9
Imagen US del plexo braquial (izquierdo) en el abordaje infraclavicular:
V (vena axilar)
A (arteria axilar)
ABORDAJE AXILAR
Indicaciones: El bloqueo axilar del plexo braquial es el abordaje del plexo braquial más comúnmente utilizado en pediatría y está indicado principalmente en cirugía de la mano, pues bloquea los ramos terminales del plexo. Si se acompaña de un bloqueo especifico del nervio musculocutáneo y del nervio braquial cutáneo interno del antebrazo puede ser también suficiente para cirugía del antebrazo. Habitualmente no es suficiente para cirugía del codo.
Técnicas: En pediatría se utiliza con NS y con US.
Neuroestimulacion: Para realizar un bloqueo axilar con NS, el paciente se debe colocar decúbito supino con el brazo abducido en ángulo recto con el cuerpo, el antebrazo flexionado en ángulo recto con el brazo y en supinación. La punción se realiza en la intersección del músculo pectoral mayor con el músculo bíceps braquial, con la aguja a 45° medial, dorsal y caudal a nivel del borde superior de la arteria axilar en dirección al punto medio clavicular (Figs. 10 y 11). Se recomienda buscar la respuesta motora de al menos dos nervios (radial y mediano o cubital) para asegurar la eficacia del bloqueo y en el niño mayor, debido a la existencia de vainas aponeuróticas, se aconseja realizar siempre neuroestimulación de todos los ramos terminales. El nervio musculocútaneo abandona el paquete vasculonervioso antes de llegar a la cavidad axilar, por lo que se debe bloquear aparte en el espesor del músculo coracobraquial para que se tolere bien la colocación del torniquete. El volumen de AL a administrar es: 1ml/kg en pacientes de menos de 10 kg de peso, 0.75 ml/kg en pacientes de 10 a 20 kg y 0.5 ml/kg en pacientes de más de 20 kg de peso. La principal ventaja del abordaje axilar es que no presenta riesgo de lesionar estructuras importantes y es el abordaje más conocido y con más experiencia en niños. Tiene sin embargo dos inconvenientes: la posición del brazo puede ser dolorosa en las fracturas y su tasa de éxito completo cuando se utiliza solo la NS está alrededor del 70-80%.
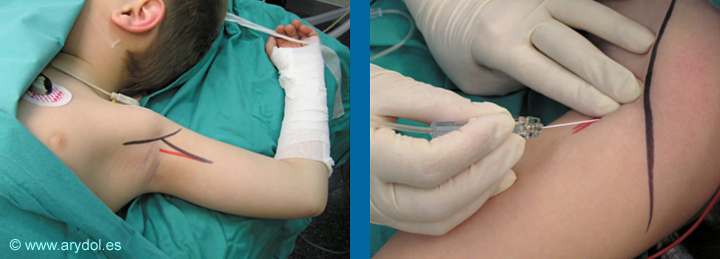
Fig. 10 y 11
Abordaje axilar del plexo braquial con neuroestimulación.
Ultrasonidos: Para aumentar la tasa de éxito del bloqueo axilar y poder a su vez reducir el volumen de AL necesario se utiliza la US. Para realizar un bloqueo axilar con US se utilizan las frecuencias más altas del transductor por ser éste un bloqueo muy superficial. La posición del paciente y del brazo a bloquear es la misma que con NS. Se coloca el transductor en el vértice de la cavidad axilar para visualizar los vasos y nervios en “eje corto” y localiza entonces la línea hiperecoica con sombra acústica posterior correspondiente al húmero, la inserción del músculo tríceps en el húmero y por encima de ésta los músculos coracobraquial y bíceps braquial. En niños pequeños, si el transductor se coloca muy cefálico en la axila, es habitual visualizar el músculo dorsal ancho y redondo mayor en lugar del músculo tríceps como se describe en los adultos. Finalmente se visualiza la arteria axilar que a este nivel se acompaña de varios vasos venosos, fácilmente colapsables. Los ramos terminales del plexo braquial se visualizan en “eje corto” como pequeñas imágenes redondeadas hipo-hiperecoicas alrededor de la arteria axilar. Con el uso de US se ha visto como la localización de los nervios en relación a la arteria axilar puede variar de acuerdo a la posición del brazo y a la presión ejercida sobre la arteria, lo que puede ser la causa de la baja tasa de éxito con las técnicas neuroestimulativas. La localización más frecuente es encontrar el nervio cubital medial a la arteria axilar, el nervio mediando ligeramente craneal a la arteria y el nervio radial debajo o posterior a la arteria[22]. El nervio musculocutáneo abandona la vaina del plexo braquial cranealmente en la axila y discurre entonces distalmente entre los músculos coracobraquial y bíceps braquial, y tiene ecográficamente un aspecto característico[23], ligeramente triangular y aplanado, por lo que a este nivel es muy fácil de bloquear específicamente. Al realizar el bloqueo axilar se observa como la arteria axilar es muy móvil y de hecho parece “apartarse” de la aguja. La punción se realiza en la intersección del músculo pectoral mayor con el músculo bíceps braquial cuando se utiliza la técnica de punción “fuera de plano” y en el espesor del músculo bíceps braquial cuando se utiliza la técnica “en plano”. La técnica “en plano” es más difícil de realizar en niños mayores (brazos más gruesos) porque la profundidad a la que encontramos el nervio mediano o cubital es muy diferente de la profundidad a la que encontramos el nervio radial, por lo que con una única punción, aunque vemos su movimiento, no conseguimos ver siempre la totalidad de la aguja (si la vemos bien en superficial, no la vemos bien en profundidad y viceversa). La técnica de punción “fuera de plano” es la adecuada para colocar un catéter axilar pero la aguja a menudo debe atravesar las venas axilares.
Al realizar este bloqueo en niños pequeños o lactantes hay que tener en cuenta que en esta localización la mayoría de las estructuras serán imágenes hipoecoicas (vasos venosos, la arteria axilar) y los nervios son de tamaño mucho menor que en adultos, por lo que puede ser que se distorsione un poco la imagen ecográfica típica. En este sentido el bloqueo a veces puede ser más una administración de AL periarterial siendo importante aprender a realizar el bloqueo con el dinamismo propio de la punción anestésica eco-guiada.
BLOQUEOS DEL MIEMBRO INFERIOR
La anestesia regional completa del miembro inferior requerirá bloquear el plexo lumbar y el plexo sacro. Con las técnicas de neuroestimulación ésta no es una práctica frecuente en pediatría pues se requeriría gran volumen de anestésico local (con el consiguiente riesgo de toxicidad) y resulta técnicamente más complejo que realizar un bloqueo caudal. Con NS, habitualmente se utiliza alguno de los bloqueos del miembro inferior para analgesia perioperatoria complementaria. Sin embargo, la introducción de la ecografía permite disminuir la dosis de anestésico por lo que se puede bloquear exclusivamente todo un miembro inferior, también en pediatría.
BLOQUEOS DEL PLEXO LUMBAR
El bloqueo completo del plexo lumbar a nivel del compartimento del psoas no es una técnica de uso frecuente en pediatría debido a su profundidad.
BLOQUEO ILIOINGUINAL-ILIOHIPOGÁSTRICO
Recuerdo anatómico: La región inguinal está inervada por el nervio iliohipogástrico, el nervio ilioinguinal, el ramo genital del nervio genitofemoral y en ocasiones, en su porción más superior, por algún ramo cutáneo de los nervios intercostales T11 y T12.
El nervio iliohipogástrico discurre por el borde lateral del músculo psoas y se dirige hacia delante y hacia abajo entre el músculo transverso y oblicuo interno del abdomen en dirección a la espina ilíaca anterosuperior (EIAS). Da lugar a dos ramos: uno cutáneo lateral (que se dirige a inervar la piel posterolateral glútea) y un ramo cutáneo anterior que, algo más medialmente de la EIAS, atraviesa el musculo oblicuo interno. Este ramo cutáneo anterior discurre entre los músculos oblicuo interno y externo del abdomen y se dirige hacia la zona suprapúbica donde finalmente atraviesa la aponeurosis del músculo oblicuo externo e inerva la piel de esta zona.
El nervio ilioinguinal sigue un curso paralelo al nervio iliohipogástrico: discurre entre el músculo transverso y el oblicuo interno y a nivel de la EIAS se divide en dos ramos: uno abdominal, que inerva la musculatura abdominal, y otro genital, que desciende hasta nivel inguinal donde atraviesa el músculo oblicuo interno y se sitúa en el conducto inguinal. Sale con el cordón espermático por el anillo inguinal superficial e inerva en el hombre el pliegue inguinal, la parte cutánea interna del muslo, la raíz del pene, la parte superior del escroto y en la mujer inerva los genitales externos
El nervio genitofemoral tiene un recorrido intrabdominal y después de atravesar la cara anterior del músculo psoas, desciende cubierto por la fascia del músculo y se une a los vasos ilíacos. A este nivel da dos ramos: un ramo femoral que cruza el ligamento inguinal hasta el triángulo femoral e inerva la piel de la zona del triángulo femoral o de Scarpa y un ramo genital que sigue al cordón espermático e inerva en el hombre el cremáster y la zona inferior del escroto y en la mujer inerva la zona suprapúbica.
Indicaciones: El bloqueo de los nervios ilioinguinal e iliohipogástrico en la pared abdominal es una técnica regional utilizada muy frecuentemente en niños sometidos a cirugía del canal inguinal (herniorrafia, hidrocele, criptorquídea…). Sin embargo, para que la anestesia sea completa, el cirujano debe bloquear específicamente el nervio genitofemoral porque éste es totalmente intrabdominal.
Técnicas: Puede realizarse mediante la técnica convencional de “clic de fascias” o mediante US.
Técnica de “clic de fascias”: La técnica convencional24 se realiza percibiendo los resaltes de los músculos de la pared abdominal con una aguja de punta roma. Técnica clásica: se dibuja la línea semilunaris para reconocer el inicio del tendón del músculo oblicuo externo; se traza una línea desde el ombligo hacia la EIAS y el punto de punción es aproximadamente en el tercio externo de esta línea, a 2-3 cm de la cresta ilíaca. Se introduce una aguja de bisel corto en un ángulo de 30º con respecto a la piel hasta la EIAS hasta obtener contacto óseo (Fig. 12). Se retira unos 2-3 mm para evitar la inyección subperióstica y se administra la mitad del volumen en retirada y lentamente (se pretende haber bloqueado el nervio ilioinguinal) y deteniéndonos al llegar a nivel cutáneo. A continuación se cambia la dirección de la aguja y se dirige hacia el anillo superficial externo (Fig. 13): notaremos una primera resistencia al atravesar la fascia superficial (de Scarpa) y conforme avanzamos notaremos una segunda resistencia al atravesar la aponeurosis del músculo oblicuo externo. En este punto se infiltra el volumen restante con la intención de bloquear el ramo cutáneo anterior del nervio iliohipogástrico que ya se encuentre entre los músculos oblicuo externo e interno. Mediante esta técnica de punción el nervio genitofemoral no queda bloqueado debido a su posición retroperitoneal, pero puede hacerlo el cirujano bajo visión directa durante el acto quirúrgico y así evitar lesiones de las estructuras vasculares próximas. Se utiliza cualquier anestésico local a baja concentración (lidocaína 1%, mepivacaína 1% o bupivacaína 0.25%) con un volumen total de 0.5 ml/kg. Sin embargo esta técnica clásica tiene sólo una tasa de éxito del 70-80% y aunque son muy poco frecuentes, pueden aparecer complicaciones (perforación intestinal…).
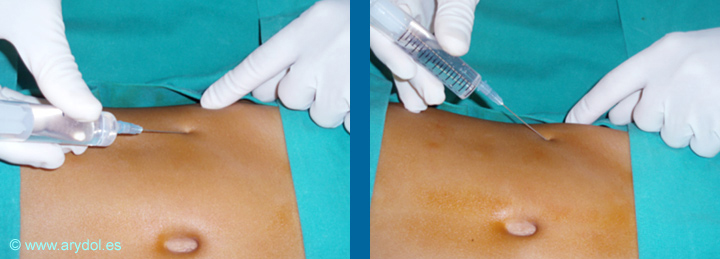
Fig. 12 y 13
Técnica clásica del bloqueo ilioinguinal e iliohipogástrico.
Ultrasonidos: El bloqueo de los nervios ilioinguinal e iliohipogástrico guiado por ecografía ha sido descrito recientemente[25] utilizando un transductor lineal en palo de hockey de 10MHz.
El abordaje a nivel de la espina iliaca anterosuperior (Fig. 14) permite acceder a los dos nervios en su paso entre el músculo transverso del abdomen y el músculo oblicuo interno. Colocando el transductor a nivel de la EIAS transversal al eje del cuerpo y utilizando la máxima frecuencia del transductor, se identifican de exterior a interior la EIAS (línea hiperecoica con sombra acústica), tejido celular subcutáneo, los músculos oblicuos externo e interno, el músculo transverso y el peritoneo. En los niños más pequeños en ocasiones el músculo oblicuo externo no se identifica como tal porque a nivel de la EIIAS es tan solo una fina aponeurosis. Los nervios ilioinguinal e iliohipogástrico se visualizan en “eje corto” entre los músculos oblicuo interno y transverso y a este nivel son pequeños y tienen un aspecto ovalado y ligeramente hiperecoico. Conviene recordar que entre el músculo transverso y el oblicuo interno también se halla el paquete vasculonervioso y no se debe confundir con los propios nervios ilioinguinal e iliohipogastrico. La punción se realiza habitualmente “fuera de plano” ya sea por el lado craneal o caudal del transductor. El bloqueo será adecuado cuando se observe la dispersión del anestésico local alrededor de los nervios entre las aponeurosis del músculo transverso y oblicuo interno. El volumen de anestésico local necesario cuando se realiza la punción ecoguiada se puede reducir hasta 0.075mL/kg de anestésico local en niños[26].
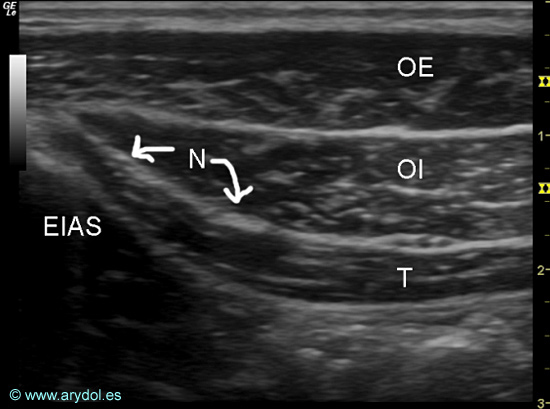
Fig. 14
Imagen US de los nervios ilioinguinal e iliohipogástrico a nivel de la espina iliaca anterosuperior (derecha):
EIAS (espina iliaca anterosuperior)
N (nervios ilioinguinal e iliohipogástrico)
OE (músculo oblicuo externo)
OI (músculo oblicuo interno)
T (músculo transverso)
Este bloqueo también se ha utilizado para el diagnóstico del dolor crónico postherniorrafia en adultos[27]. En este estudio ecográfico de anatomía en cadáveres se ha demostrado además, que el mejor punto para localizar ambos nervios lo más próximos posible en adultos es 5 cm craneal y posterior a la EIAS. El bloqueo de los nervios ilioinguinal e iliohipogástrico puede realizarse también de forma continua colocando catéteres para analgesia postoperatoria y en adultos ya están apareciendo las primeras publicaciones al respecto[28].
BLOQUEO DEL NERVIO FEMORAL
Indicaciones: analgesia del muslo hasta la rodilla.
Técnicas: Los bloqueos del nervio femoral y “3 en 1” con NS en pediatría no presentan variaciones significativas con el adulto y tampoco se realizan frecuentemente porque son muy superados en eficacia por el bloqueo iliofascial (ver a continuación). Sin embargo, con US el bloqueo del nervio femoral es una técnica muy fácil y efectiva.
Ultrasonidos: es un bloqueo extremadamente fácil de realizar por lo que, además de muy efectivo con poco volumen de AL y de instauración más rápida[29, 30], resulta útil como fase de aprendizaje de la técnica de US. Utilizando la máxima frecuencia, el transductor debe colocarse en la zona del pliegue inguinal, seleccionando aquellos parámetros de mínima profundidad ya que en niños el paquete vasculonervioso es muy superficial a este nivel. El transductor se debe colocar para obtener la mejor imagen en “eje corto” del paquete vasculonervioso y lo más cefálico posible, es decir, por encima de la bifurcación de la arteria femoral. El nervio femoral se encuentra en un espacio triangular, lateral a la arteria, por debajo de la fascia lata y por encima del músculo iliopsoas (Fig. 15). El nervio femoral puede estar cubierto por la fascia del músculo iliopsoas. La punción debe realizarse colocando la aguja “fuera de plano” (especialmente cuando se coloca un catéter) y habitualmente la inyección del anestésico local permite mejorar la visualización del nervio como unas estructuras nerviosas ovaladas hiperecoicas o hipoecoicas, dependiendo de la angulación con la que coloquemos el transductor de ultrasonidos[31]. Este abordaje es también, en mi opinión, una localización fácil para aprender a manejar adecuadamente la técnica de punción en “en plano” antes de iniciarse en bloqueos de mayor riesgo como es el abordaje supraclavicular.
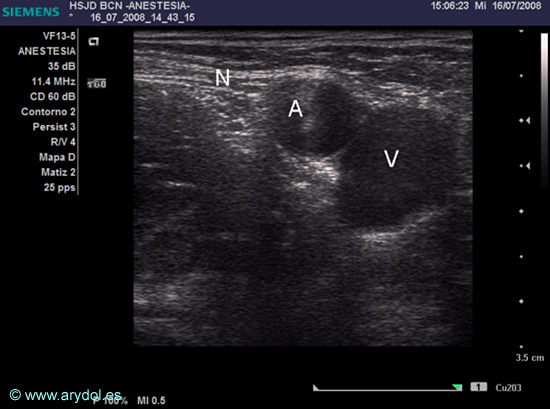
Fig. 15
Imagen US del paquete vasculonervioso femoral (derecho) a nivel inguinal:
N (nervio femoral)
A (arteria femoral)
V (vena femoral)
BLOQUEO ILIOFASCIAL
El bloqueo iliofascial fue descrito por Dalens[32] en pediatría para resolver el problema de que el bloqueo femoral clásico “tres en uno” tiene solamente un 80% de tasa de éxito si se considera el bloqueo de los tres nervios.
Indicaciones: para analgesia complementaria de la cirugía del muslo.
Técnicas: Puede realizarse mediante la técnica convencional de “clic” de fascias o mediante US.
Técnica de “clic” de fascias: La punción se realiza perpendicular a la piel 0.5-1cm por debajo de la unión del 1/3 lateral con los 2/3 mediales de una línea que pasa por el ligamento inguinal. Para este bloqueo no se requiere utilizar neuroestimulación pero se ha de realizar con una aguja de punta roma para percibir dos resaltes o “clic”: el primero corresponde a la fascia lata y el segundo a la fascia ilíaca. Una vez atravesada la fascia ilíaca se administra 1ml/Kg del anestésico local deseado y se realiza algo de presión distal en el muslo que pretende hacer difundir cefálicamente el AL. La tasa de bloqueo descrita para cada nervio es según su autor del 100% para el nervio femoral, 90% bloqueo del nervio cutáneo lateral del muslo y 75% del nervio obturador. Además se bloquea la rama femoral del nervio genitofemoral en un 60% casos.
Ultrasonidos: Para realizar este bloqueo con ecografía, el transductor se coloca paralelo al ligamento inguinal, se identifica el paquete vasculonervioso femoral y se desliza el transductor lateralmente en el muslo hasta identificar las fascias (líneas hipercoicas): la punción es “fuera de plano”, y se atraviesan igualmente la fascia lata y la fascia del músculo iliopsoas. Sin embargo, al no ser éste un bloqueo perineural, sino un bloqueo interfascias volumen-dependiente, la ecografía no permite disminuir la dosis de anestésico local empleada en este bloqueo sino tan solo asegurar la correcta localización de la punción: se administra por ello igualmente 1ml/kg de AL.
BLOQUEOS DEL PLEXO SACRO
El nervio ciático es el mayor nervio de todo el organismo y aunque la profundidad a la que puede encontrarse es mayor que la de cualquier otro nervio periférico, en niños no es tan profundo como en adultos.
Indicaciones: analgesia de la pierna y pie.
Técnicas: En pediatría los abordajes clásicos con NS a nivel glúteo no son de uso frecuente, por su complejidad en comparación con el bloqueo caudal, y prácticamente todos los bloqueos del plexo sacro con NS se realizan a nivel del hueco poplíteo. Sin embargo, en un 12% de individuos, se produce una variante anatómica en la que el ramo peroneo común emerge separado del ramo tibial anterior ya a nivel del músculo piriforme. Dicha variante, podría dar lugar a bloqueos incompletos mediante técnica de NS. La ecografía ayuda a identificar dichas variantes y permite realizar abordajes tanto a nivel subglúteo como en el hueco poplíteo[33, 34].
En cualquier caso, por ser el nervio ciático un nervio más profundo que los anteriormente descritos, en niños pequeños se puede utilizar un transductor linear utilizando la menor de sus frecuencias, pero en niños mayores se aconseja un transductor sectorial.
BLOQUEO DEL NERVIO CIÁTICO A NIVEL SUBGLÚTEO
Ultrasonidos: El punto en el cual el nervio se halla más superficial es a nivel subglúteo. El paciente se coloca en decúbito lateral o en decúbito supino con la cadera y la rodilla flexionadas a 90º y el pie apoyado en el hombro del explorador. Utilizando una frecuencia media o baja del transductor, éste se coloca en la línea subglútea, transversal al eje de la pierna para visualizar el nervio en “eje corto”. En el punto medio de la línea que une la tuberosidad isquiática y el trocánter mayor buscaremos una imagen mayoritariamente hiperecoica, de aspecto triangular que corresponde al nervio ciático (Fig. 16). A este nivel no hay vasos que nos sirvan de referencia, pero la imagen se reconoce por ser un nervio de gran tamaño, eminentemente hiperecoico localizado entre grupos musculares (habitualmente a este nivel los adductores y el bíceps femoral). El nervio ciático es el nervio que más anisotropía presenta, por lo que para visualizarlo es muy importante que el transductor se encuentre exactamente perpendicular al eje del nervio. Lateral al nervio ciático en muchos casos se puede visualizar también el nervio cutáneo femoral posterior. Habitualmente la punción se realiza “fuera de plano”, especialmente si se ha de colocar un catéter perineural. El volumen de AL es el necesario para conseguir una adecuada dispersión perineural.
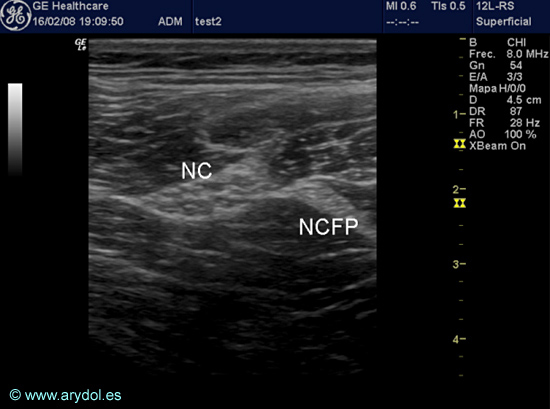
Fig. 16
Imagen US del nervio ciático (izquierdo) a nivel subglúteo:
NC (nervio femoral)
NCFP (nervio cutáneo femoral posterior)
BLOQUEO DEL NERVIO CIÁTICO EN EL HUECO POPLITEO
Neuroestimulacion: con NS el bloqueo ciático a nivel del hueco poplíteo se realiza igual que en el adulto. El volumen de AL a utilizar es: 1ml/kg en pacientes
Ultrasonidos: Para el bloqueo del nervio ciático a este nivel, se coloca al niño en posición de litotomía o en decúbito lateral, con la pierna a bloquear en posición superior y extendida, y la pierna inferior con el muslo flexionado 90º respecto a la cadera. Existen muchas variaciones sobre el punto de división del nervio ciático en nervio tibial anterior y perneo común[35] por lo que habitualmente el transductor se coloca transversal al eje de la pierna y se localiza inicialmente la arteria poplítea en “eje corto”. Se escanea entonces cefálicamente buscando en “eje corto” los dos componentes del nervio ciático (Fig. 17) para bloquearlos individualmente o más frecuentemente por encima de su división. Para ello puede ser útil solicitar a un ayudante que realice una dorsiflexión del pie mientras el transductor se halla sobre la piel, con lo cual se observa como la forma del nervio cambia con los movimientos (efecto “see-saw”)[36]. La punción habitualmente se realiza “fuera de plano” por encima de la división del nervio. Sin embargo también puede realizarse “en plano” desde la cara lateral del muslo manteniendo el transductor transversal en la fosa poplítea[37]. Este abordaje lateral del nervio ciático es útil en niños pequeños en los que el muslo no es muy voluminoso y resulta difícil en pacientes mayores porque, al estar la aguja bastante distante del transductor, ésta no siempre se consigue visualizar adecuadamente. Independientemente del tipo de punción, al inyectar el AL, el nervio ciático aparece como una imagen redondeada hiperecoica en un fondo predominantemente hipoecoico, es el llamado “efecto donut”. Si tras inyectar el anestésico local cambiamos la orientación del transductor y lo colocamos en “eje largo” respecto al nervio justo encima de éste, veremos como el anestésico local hipoecoico se ha distribuido por encima y debajo del nervio hiperecoico.
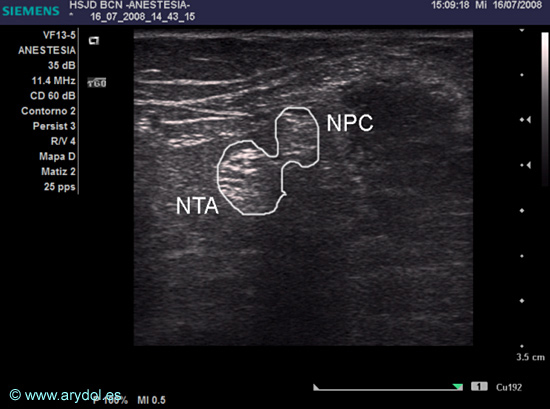
Fig. 17
Imagen US de la división del nervio ciático (derecho) en nervio tibial anterior (NTA) y nervio peroneo común
(NPC) por encima del hueco popliteo.
BLOQUEO DE LA VAINA DE LOS RECTOS DEL ABDOMEN
Recuerdo anatómico: (Fig.18) Los músculos oblicuos y transverso del abdomen se dirigen de lateral a medial en la pared abdominal y a nivel de la línea semilunaris sus aponeurosis se abren para formar la vaina del músculo recto del abdomen ipsilateral. La vaina del músculo recto del abdomen está formada por una hoja anterior (unión de la aponeurosis del músculo oblicuo externo y una capa de la aponeurosis del músculo oblicuo interno) y por una hoja posterior (unión de la otra capa de la aponeurosis del músculo oblicuo interno y la aponeurosis del músculo transverso). La sensibilidad de la región umbilical viene dada por los ramos intercostales T9 a T11. Los nervios intercostales se dirigen desde atrás hacia la pared anterior del abdomen discurriendo entre el músculo transverso y el músculo oblicuo interno. Aproximadamente a nivel del borde lateral del músculo recto del abdomen, los nervios intercostales perforan la capa posterior de la aponeurosis del músculo oblicuo interno y quedan justo detrás del músculo recto (entre el cuerpo muscular y la hoja posterior de su vaina) y luego atraviesan al músculo recto y la hoja anterior de la vaina hasta llegar a la superficie de la pared abdominal para inervar la piel de alrededor del ombligo. El músculo recto del abdomen y su vaina se encuentran interrumpidos transversalmente por su cara anterior por tres inserciones tendinosas (una a nivel de la apófisis xifoides, otra a nivel del ombligo y otra entre ambas). Estas inserciones no atraviesan todo el grueso muscular por lo que existe un espacio potencial con comunicación libre entre el vientre posterior del músculo recto y la hoja posterior de su vaina.
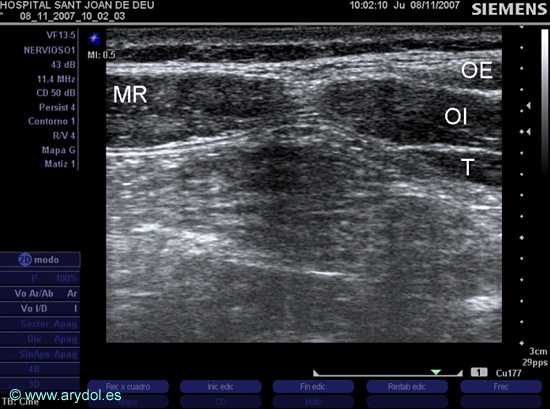
Fig. 18
Imagen US de la pared abdominal (lado derecho):
MR (músculo recto del abdomen)
OE (músculo oblicuo externo)
OI (músculo oblicuo interno)
T (músculo transverso)
Indicaciones: El bloqueo de la vaina de los rectos se basa en depositar suficiente volumen de anestésico local en este espacio potencial (entre la cara posterior del musculo recto del abdomen y la hoja posterior de su vaina) para que se distribuya craneocaudalmente alcanzando las terminaciones sensitivas de varios nervios intercostales. Está indicado en la cirugía de la región umbilical (herniorrafia umbilical, laparoscopia).
Técnicas: Puede realizarse mediante la técnica convencional de “clic de fascias” o mediante US.
Técnica de “clic” de fascias[38]: consta de dos inyecciones, una a cada lado del ombligo, de 0.5 a 1cm medial a la linea semilunaris en el espesor del músculo recto del abdomen. Se utiliza una aguja de bisel corto que se inserta en la piel de forma perpendicular o a 45º hasta atravesar el tejido celular subcutáneo y quedar encima de la hoja anterior de la vaina. Al atravesar ésta se nota una pérdida de resistencia o “clic” y se sigue introduciendo la aguja con presión controlada atravesando el tejido blando del cuerpo muscular, hasta encontrar una nueva resistencia encima de la hoja posterior de la vaina. Sin atravesar esta hoja posterior se inyecta el AL (tras test de aspiración negativo para sangre puesto que en la zona se encuentran los vasos epigástricos) habitualmente con un volumen de 0.2 ml/Kg (hasta un máximo de 10 ml).
Ultrasonidos: Se coloca el transductor a nivel del ombligo o algo superior a éste en posición transversal al eje del cuerpo y utilizando la máxima frecuencia del transductor se identifican en “eje corto” los músculos rectos del abdomen, su vaina y el peritoneo. El grupo de Viena[39] ha descrito la técnica de punción en “fuera de plano” (Fig. 19): se introduce la aguja por el borde craneal o caudal del transductor en el espesor del músculo recto del abdomen y se administra el anestésico local entre el musculo y la hoja posterior de su vaina. La técnica con punción “en plano” (Fig. 20) se describió[40] con la intención de evitar las múltiples variaciones anatómicas del punto de entrada del nervio intercostal en el músculo recto del abdomen: la aguja se introduce por el borde lateral del transductor a nivel del borde lateral del músculo recto del abdomen y se observa la difusión del anestésico local. Las dos técnicas de punción son efectivas y si bien su elección puede depender del hábito del anestesiólogo, siempre que se realice la punción en el borde lateral del músculo recto es imperativo que se realice una técnica “en plano” para evitar la punción peritoneal accidental. Este es un bloqueo entre fascias –no perineural propiamente dicho pues los nervios intercostales no se han conseguido visualizar todavía - por lo que el volumen de anestésico local debe ser alto a pesar de la utilización de la ecografía: habitualmente 0.2ml/kg de AL por lado (hasta un máximo de 10ml).
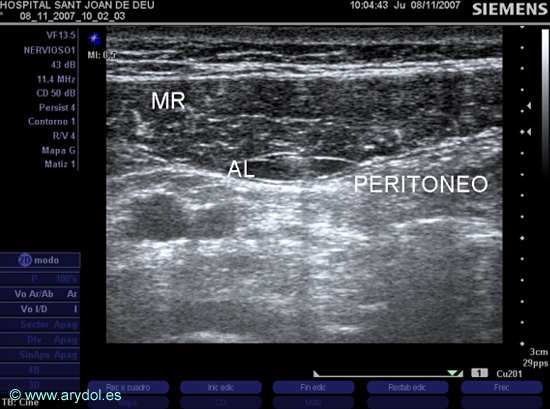
Fig. 19
Imagen US del AL en el bloqueo de la vaina de los rectos (lado derecho) con punción fuera de plano:
MR (músculo recto del abdomen)
AL (anestésico local)
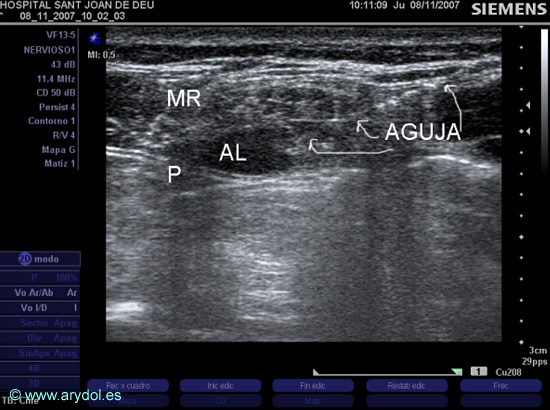
Fig. 20
Imagen US del AL en el bloqueo de la vaina de los rectos (lado derecho) con punción en plano:
MR (músculo recto del abdomen)
AL (anestésico local)
P (peritoneo)
BLOQUEO PENEANO
Recuerdo anatómico: En la inervación sensitiva del pene intervienen los nervios dorsales del pene (ramos terminales de los nervios pudendos que a su vez son ramos de los nervios espinales sacros S2-S4), el nervio ilioinguinal y/o el ramo genital del nervio genitofemoral (inervación sensitiva de la base del pene) y el nervio perineal que es ramo terminal del nervio pudendo e inerva el escroto y parte de la base del pene y/o cara ventral del pene.
El nervio dorsal del pene corre a lo largo de la rama isquiopubiana y emerge de la pelvis bajo la sínfisis púbica a través del ligamento suspensorio del pene y se introduce en un espacio relleno de tejido graso llamado espacio subpúbico. El espacio subpúbico está delimitado superiormente por la sínfisis púbica, inferiormente por los cuerpos cavernosos y anteriormente por la capa profunda de la fascia superficial (Scarpa) que a este nivel se llama fascia peneana o de Buck. Generalmente el espacio subpúbico está dividido en la línea media en dos compartimentos separados por el ligamento suspensorio del pene. A nivel de la base del pene los nervios dorsales del pene se relacionan con elementos vasculares: los cuerpos cavernosos y la arteria y vena dorsales profundas del pene.
Indicaciones: circuncisión y cirugía menor del pene, preferentemente no uretral.
Técnicas: Existen muchas descripciones de infiltraciones locales para cirugía peneana pero en nuestra opinión, en niños la mejor técnica es el bloqueo de los nervios dorsales del pene que habitualmente se realiza mediante la técnica convencional aunque también se ha descrito mediante US.
Técnica convencional del bloqueo de los nervios dorsales del pene[41]: se identifica el borde inferior de la sínfisis púbica y se ejerce una ligera tracción del pene en sentido caudal para tensar la fascia de Scarpa. La punción (Fig. 21) se realiza a ambos lados del tabique que suele dividir el espacio subpubico: a 0.5cm de la línea media en lactantes y a 1cm en niños mayores. Inmediatamente por debajo del borde inferior de la rama iliopubiana se avanza la aguja en un plano casi perpendicular a la piel con una ligera inclinación medial y cefálica. En ocasiones puede notarse un resalte al atravesar la fascia de Buck. Tras un test de aspiración negativo para sangre se inyecta el anestésico local. Para minimizar el riesgo de punción vascular y neurológica se recomienda usar agujas de fino calibre y bisel corto. Los anestésicos locales habitualmente utilizados son bupivacaína y la lidocaína a bajas concentraciones siempre SIN vasoconstrictor, pues las arterias dorsales del pene son arterias terminales. A pesar del uso de US, todavía no se han conseguido visualizar los nervios dorsales del pene, por lo que éste no es un bloqueo perineural propiamente dicho, sino que es un bloqueo volumen dependiente y requiere 0.1ml/Kg de AL por lado a bloquear (hasta un máximo de 10ml).
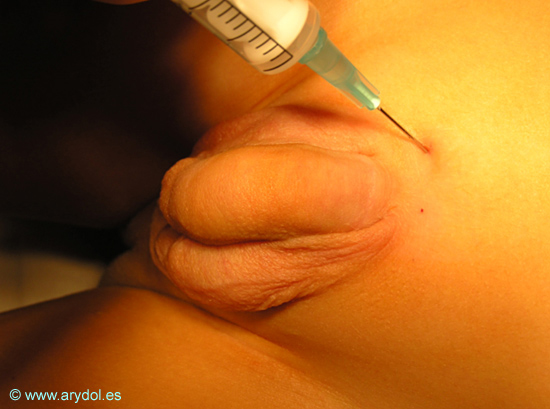
Fig. 21
Técnica clásica del bloqueo de los nervios dorsales del pene.
Ultrasonidos: el bloqueo de los nervios dorsales del pene también se ha descrito con ultrasonidos[42] aunque en nuestra opinión su uso presenta un interés docente más que terapéutico.
BIBLIOGRAFÍA
- Giaufre E. Epidemiology and morbidity of regional anesthesia in children: a one-year prospective survey of the French-Language Society of Pediatric Anesthesiologists. Anesth Analg 1996; 38(5): 904-12.
- Krane E.J. The safety of epidurals placed during general anesthesia [editorial]. Reg Anesth Pain Med 1998; 23(5): 433-38.
- Bösenberg AT, Raw R, Boezaart AP. Surface mapping of peripheral nerves in children with a nerve stimulator. Paediatric Anaesthesia 2002; 12: 398-403.
- Hadzic A, Dilverovic F, Shah S et al. Combination of intraneural injection and high injection pressure leads to fascicular injury and neurologic deficits in dogs. Reg Anesth Pain Med 2005; 29(5):417-423.
- Tsui TP, Vuckovic I, Dilveravic F. Intensity of the stimulating current may not be a reliable indicator of intraneural needle palcement. Reg Anesth Pain Med 2008; 33(3): 207-10.
- Marhofer P, Frickey N. Ultrasonographic guidance in pediatric regional anesthesia part 1: theoretical background. Pediatric Anesthesia 2006; 16(10): 1008-18
- Marhofer P, Greher M, Kapral S. Ultrasound guidance in regional anaesthesia. Br J Anaesth 2005; 94:7-17
- Chan VWS, Dabu A. A practical guideline to ultrasound imaging for peripheral nerve blocks. University of Toronto, Vincent Chan, 2004
- Kapral S, Greher M, Huber G et al. Ultrasonographic guidance improves the success rate of interscalene brachial plexus blockade. Reg Anesth Pain Med 2008; 33(3): 253-8.
- Chan VWS. Applying ultrasound imaging to interscalene brachial plexus block. Reg Anesth Pain Med, 2003; 28:340-3
- Van Geffen GJ, Tielens L, Gielen M. Ultrasound-guided interscalene brachial plexus block in a child with femur fibula ulnar syndrome. Paediatric Anaesthesia, 2006; 16 (3): 330-2.
- De Jose Maria B, Banus E, Navarro M et al. Ultrasound-guided supraclavicular vs infraclavicular brachial plexus blocks in children. Paediatric Anaesthesia 2008; en prensa (aceptado para publicación el 28 abril), versión on-line: doi: 10.1111/j.1460-9592.2008.02644.x.
- Chan VWS, Perlas A, Rawson R et al. Ultrasound-guided supraclavicular brachial plexus block. Anesth Analg, 2003; 97: 1514-1517
- Soares LG, Brull R, Lai J et al. Eight ball, corner pocket: the optimal needle position for ultrasound-guided supraclavicular block. Reg Anesth Pain Med 2007; 32: 94-5.
- Fleishmann E, Marhofer P, Greher M et al. Brachial plexus anaesthesia in children: lateral infraclavicular vs axillary approach. Paediatric Anaesthesia 2003; 13:103-108.
- MacLeod DB, Grant SA, Martin G et al. Identification of coracoid process for infraclavicular blocks (letter). Reg Anesth Pain Med 2003; 28(5): 485.
- Scheuer L, Black S. The shoulder girdle. En: Developmental Juvenile Osteology. Academic Press Ltd 2000, San Diego, California.
- De José María B, Tielens L. Vertical infraclavicular brachial plexus block: a preliminary study in children. Paediatric Anaesthesia 2004; 14(11): 931-5.
- De José María B, Tielens L. Letter to the Editor. Pediatric Anesthesia, 15, 529–535
- Marhofer P, Sitzwohl C, Greher M et al. Ultrasound guidance for infraclavicular brachial plexus anaesthesia in children. Anaesthesia 2004; 59(7): 642-6.
- Roberts S. Ultrasonographic guidance in pediatric regional anesthesia part 2: techniques. Pediatric Anesthesia 2006; 16(11): 1112-1124
- Retzl G, Kapral S, Greher M et al. Ultrasonographic findings of the axillary part of the brachial plexus. Anesth Analg 2001; 92: 1271-1275
- Spence B, Sites B, Beach L. Ultrasound-guided musculocutaneous nerve block: a description of a novel technique. Reg Anesth Pain Med 2005; 30: 198-201
- Allen J. percutaneous inguinal block for the outpatient management of post-herniorraphy pain in children. Anesthesiology 1987; 67: 411-3.
- Willschke H, Marhofer P, Bösenberg, A et al. Ultrasonography for ilioinguinal/iliohypogastric nerve blocks in children. Br J Anaesth 2005; 95:226-30.
- Willschke H, Bösenberg A, Marhofer P et al. Ultrasonographic-guided ilioinguinal/iliohypogastric nerve block in pediatric anesthesia: what is the optimal volume? Anesth Analg 2006; 102:1680-4.
- Eichenberger U, Greher M, Kirchmair L. Ultrasound-guided blocks of the ilioinguinal and iliohypogastirc nerve: accuracy of a selective new technique confirmed by anatomical dissection. Br J Anaesth 2006; 97 (2): 238-43.
- Gucev G, Yasui G, Chang TY et al. Bilateral ultrasound-guided continuous ilioinguinal-iliohypogastric block for pain relief after cesarean delivery. Anesth Analg 2008; 106 (4): 1220-2.
- Marhofer P, Schrogendorfer K, Koinig H, et al. Ultrasonographic guidance improves sensory block and onset time of three-in-one blocks. Anesth Analg 1997; 85: 854-7
- Marhofer P, Schrogendorfer K, Wallner T, et al. Ultrasonographic guidance reduces the amount of local anesthetic for 3-in-1 blocks. Reg Anesth Pain Med 1998; 23: 584-8
- Soong J, Schafhalter-Zoppoth I, Gray AT. The importance of transducer angle to ultrasound visibility of the femoral nerve. Reg Anesth Pain Med 2005; 30: 505
- Dalens B, Tanguy A, Vanneuville G. Lumbar plexus block in children- comparison of two procedures in 50 patients. Anesth Analg 1988; 67:750-8.
- Oberndorfer U, Marhofer P, Bösenberg A et al. Ultrasonographic guidance for sciatic and femoral nerve blocks in children. Br J Anaesth 2007; 98:797-801.
- Rapp HJ, Folger A, Grau T. Et al. Ultrasonographic guidance for sciatic and femoral nerve blocks in children. Br J Anaesth 2007; 98: 797-801
- Schwemmer U, Markus CK, Greim CA, et al. Sonographic imaging of the sciatic nerve and its division in the popliteal fossa in children. Paediatr Anaesth, 2004; 14: 1005-8
- Schafhalter-Zoppoth I, Younger SJ, Adam B et al. The “see-saw” sign: improved sonographic identification of the sciatic nerve. Anesthesiology 2004; 101: 808-9
- De José Maria B, Banus E, Götzens V. Lateral popliteal nerve block with ultrasound guidance in children: our initial experience. Regional Anesth Pain Med 2006; 31(5) Suppl.2: A98, p57.
- S. Ferguson, V. Thomas and I. Lewis. The rectus Sheath Block in Paediatric Anaesthesia: New Indications for an Old Technique? Paediatric Anaesthesia 1996; 6; 463-466.
- Willschke H, Bösenberg A, Marhofer P et al. Ultrasonography-guided rectus sheath block in paediatric anaesthesia-a new approach to an old technique. Br J Anaesth 2006; 97:224-9.
- De José María B, Gotzens V, Mabrok M. Ultrasound-guided umbilical nerve block in children: a brief description of a new approach. Paediatr Anaesth 2007; 17: 44-50
- Serour F, Cohen A, Mandelberg A, Mori J, Ezra S. Dorsal penile nerve block in children undergoing circumcision in a day-care surgery. Can J Anaesth 1996; 43: 954-8.
- Sandeman DJ, Dilley AV. Ultrasound-guided dorsal penile nerve block in children. Anaesth Intensive Care 2007; 35 (2): 266-9.